если отказало одно легкое при пневмонии у взрослого какие последствия
Пневмония: симптомы, лечение, реабилитация у взрослых и детей
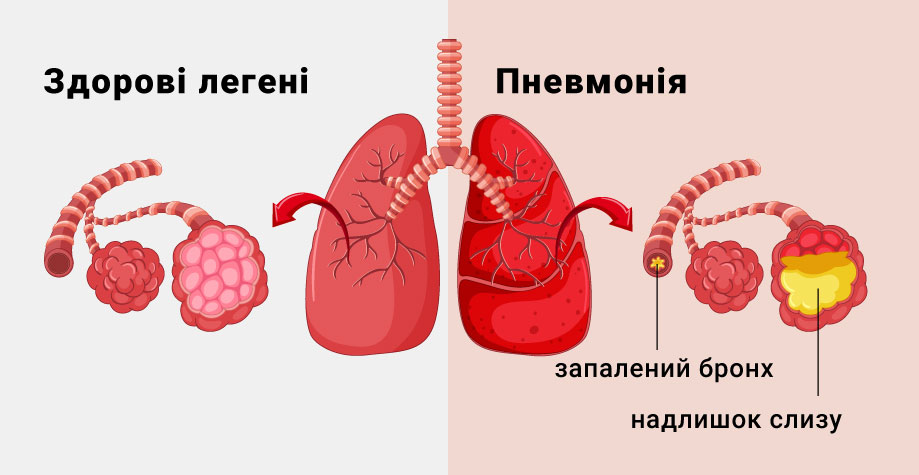
Под пневмонией понимают группу воспалительных заболеваний легких, которые вызываются вирусами, бактериями, грибами или простейшими. Болезнь может быть первичной или развиваться вследствие другой патологии. Пневмония бывает односторонней и двусторонней, а ее течение – острым, подострым и хроническим, а также бессимптомным.
Пневмония – это одно из самых распространенных заболеваний в мире. Ей подвержены люди любого возраста. Опасность заключается не только в поражении легких, но и в нарушении работы других органов и систем, что приводит к тяжелым осложнениям, долгосрочным последствиям и летальному исходу.
Причины пневмонии
Заражение происходит при попадании патогенного агента в легкие. В 40% случаев заболевание вызывается пневмококками. Другие бактериальные возбудители включают стрептококки, стафилококки и гемофильную палочку, грамотрицательные микроорганизмы, условно-патогенную микрофлору. Вирусная пневмония развивается при поражении гриппом, парагриппом, цитомегаловирусом, аденовирусами, коронавирусами. К атипичным возбудителям относятся микоплазмы, хламидии, легионеллы, грибки.
Классификация пневмонии
Особенности пневмонии у детей
Дети подвергаются этому заболеванию чаще. По данным ВОЗ, пневмония становится причиной смерти 15% детей до 5 лет по всему миру [1]. Это связано с неполноценным иммунитетом и анатомическими особенностями развития легких в раннем возрасте. В частности, из-за узости дыхательных путей возрастает риск застоя слизи и затрудняется ее выведение, а слабая дыхательная мускулатура не позволяет откашливать мокроту.
Факторами риска для детей считаются предшествующие заболевания (корь, ВИЧ и другие детские инфекции), ненадлежащие условия проживания (большое количество членов семьи, проживающих вместе с ребенком на малой жилплощади, недостаточная вентиляция воздуха в помещениях или его загрязнение, курение родителей).
Симптомы пневмонии
Клинические проявления заболевания разнообразны и зависят от вызвавшего его возбудителя.
У детей с подозрением на пневмонию температура может не повышаться, наблюдаются учащенное или затрудненное дыхание, западание грудной клетки на вдохе, свистящее дыхание при вирусном происхождении заболевания, судороги, потеря сознания, неспособность пить и принимать пищу.
Пневмония при коронавирусе опасна тем, что поражает все структуры легкого, которые отвечают за газообмен (интерстициальная ткань, стенки альвеол, сосуды), и препятствует нормальному насыщению крови кислородом. Таким образом, пациент страдает от тяжелой одышки даже в состоянии покоя, появляются неврологические признаки из-за кислородного голодания мозга: нарушение речи двигательных функций, помутнение сознания, полуобморочное состояние, отмечается синюшность губ. При тяжелом течении ковидной пневмонии пациента подключают к аппарату искусственной вентиляции легких (ИВЛ).
Осложнения при пневмонии
Диагностика пневмонии
Проводится первичный осмотр пациента с аускультацией легких и сбором анамнеза. При подозрении на пневмонию назначают общий анализ крови (лейкоцитарная формула и СОЭ для подтверждения воспалительного процесса) и рентгенографию грудной клетки в двух проекциях для оценки площади поражения легких. При необходимости назначают КТ для оценки состояния органов грудной полости.
Для определения возбудителя пневмонии проводят анализы мокроты: выявляют ДНК микоплазмы, хламидий, пневмококков, РНК коронавируса и определяют уровень IgM и IgG антител к ним.
Оценку работы других внутренних органов проводят с помощью биохимического анализа крови (АСТ, АЛТ, билирубин, креатинин, мочевина, глюкоза, С-реактивный белок).
Уровень насыщенности крови кислородом определяют с помощью пульсоксиметрии. При снижении показателя ниже 92% пациента госпитализируют.
Лечение пневмонии
Лечение назначается на основании полученных результатов, а также с учетом перенесенных и сопутствующих заболеваний пациента. Пациентов в тяжелом состоянии помещают в пульмонологическое отделение.
При бактериальной пневмонии назначают курс антибиотиков (на начальном этапе внутривенно или внутримышечно, затем в форме таблеток). Зачастую применяют препараты широкого спектра действия (ампициллин, кларитромицин, левофлоксацин, цефотаксим) или их комбинацию. Длительность антибиотикотерапии составляет не менее 10 дней и зависит от реакции пациента на лечение. В качестве вспомогательных средств используются солевые растворы, отхаркивающие средства для выведения мокроты, жаропонижающие препараты, иммуностимуляторы, витамины. При кислородной недостаточности проводят оксигенотерапию.
Антибиотикотерапия у детей проводится с осторожностью, после тщательной оценки рисков и пользы. Препараты рекомендуется назначать для приема внутрь, а к внутривенному введению прибегать только при тяжелом течении заболевания или если лекарства вызывают тошноту, рвоту. Младенцы тяжело переносят повышенную температуру, поэтому в таком случае ее необходимо сбивать до 37,5 С. Также особое внимание нужно уделить выведению мокроты и поддержанию адекватного питьевого режима.
При хронической пневмонии дополнительно проводят санацию нижних дыхательных путей: промывают трахею и бронхи раствором гидрокарбоната натрия, затем вводят в них антибиотики.
В случае, если заболевание протекает без кашля, назначают бронхолитические и муколитические препараты, чтобы облегчить выведение мокроты и предотвратить отек легких.
Хирургическое лечение проводят пациентам с частыми и тяжелыми рецидивами болезни, а также при образовании абсцессов и кист (удаляют проблемный участок легкого).
Всем пациентам с пневмонией важно соблюдать постельный режим, принимать обильное питье и хорошо питаться.
Реабилитация
Риск развития осложнений после пневмонии снижается, если восстановление начинают сразу после госпитализации или реанимации и продолжают на всем протяжении амбулаторного лечения и после выписки.
Специальная дыхательная гимнастика при пневмонии в виде статических и динамических упражнений назначается индивидуально, в зависимости от степени тяжести перенесенного заболевания и выраженности одышки. В нее входят брюшное дыхание животом, гимнастика по методу Бутейко и Стрельниковой, лечебная йога. Все физические нагрузки должны быть строго дозированы и на первых этапах проводиться только под контролем специалистов, чтобы избежать избыточной нагрузки на легкие и ее последствий.
Также существуют общие рекомендации по диетотерапии: прием омега-3 жирных кислот, витаминов C и D, цинка, пробиотиков и отказ от сдобной выпечки, острой, соленой и жареной пищи. Оптимальный питьевой режим предполагает прием 25 мл жидкости на 1 кг массы тела.
Здоровый распорядок дня и условия жизни также играют важную роль в восстановлении и детей, и взрослых, перенесших пневмонию: ночной сон необходимо дополнять дневным, в хорошую погоду больше времени проводить на открытом воздухе или проветривать помещение, проводить влажную уборку несколько раз в день.
К реабилитации детей следует относиться с особым вниманием, поскольку неполное излечение пневмонии или ее последствий приводит к рецидивам, повышает риск развития других патологий, сокращает продолжительность жизни.
Профилактика пневмонии
Взрослым для снижения риска заболевания рекомендуется отказаться от курения, выполнять прививки от гриппа, не запускать заболевания дыхательных путей, избегать переохлаждений и длительного стресса, поддерживать нормальную влажность и вентиляцию воздуха дома и на работе, соблюдать режим питания и сна.
Мероприятия по предупреждению пневмонии у детей по всему миру включают вакцинацию против кори, коклюша, гепатита В, пневмококковой инфекции. Также необходимо обеспечить ребенку здоровое питание и, по возможности, грудное вскармливание в первые 6 месяцев жизни. Родителям следует знать о ранних симптомах заболевания для своевременного обращения к врачу и ответственно относиться к лечению респираторных болезней и других патологий, которые вызывают снижение иммунитета у ребенка.
Последствия воспаления легких
Пульмонологи назначают стартовую терапию пневмонии антибиотиками сразу же после установки диагноза, поскольку задержка антибактериального лечения на 48 часов может привести к неблагоприятным последствиям. Схемы лечения включают антибиотики, иммуномодуляторы, муколитики, бронходилататоры. Пациентам проводят дезинтоксикационную терапии. После нормализации состояния больного реабилитологи проводят дыхательную гимнастику и лечебную физкультуру. Массаж также позволяет предотвратить последствия воспаления лёгких.
Причины осложнений пневмонии
Микроорганизмы попадают в лёгкие при вдыхании аэрозоли и пыли, обсеменённой возбудителями пневмонии. Они могут проникнуть в легочную ткань гематогенным или лимфогенным путём. В лёгких развивается воспалительный процесс. Нарушается обмен газов, уменьшается насыщение крови кислородом.
Пневмония развивается под воздействием следующих провоцирующих факторов:
Воспаление лёгких чаще возникает у детей и лиц пожилого возраста. Сопутствующие заболевания утяжеляют течение пневмонии, приводят к неприятным последствиям. Когда развивается повторное воспаление лёгких, последствия могут быть тяжёлыми.
При осложнённом течении пневмонии развиваются вторичные воспалительные и реактивные изменения тканей. От степени этих нарушений напрямую зависит результативность терапии, продолжительность курса лечения и прогноз. Неблагоприятные последствия пневмонии могут возникнуть под воздействием следующих факторов:
Чаще осложнения пневмонии возникают у пациентов с сопутствующей патологией.
Признаки неблагоприятных последствий пневмонии
Если не лечить воспаление лёгких, какие последствия могут быть? У пациентов с воспалением лёгких могут развиться абсцесс и гангрена лёгкого. Это тяжёлые последствия пневмонии, которые сопровождаются гнойным расплавлением участков легочной ткани, тяжёлой интоксикацией, поражением всех органов и систем. Острая дыхательная недостаточность развивается вследствие нарушения механизма доставки кислорода из внешней среды и выведения углекислого газа. Уменьшается насыщение крови кислородом, что приводит к тяжёлому поражению многих органов.
Вследствие закупорки просвета бронха и нарушения его проходимости может развиться ателектаз лёгкого. Стенки лёгкого сжимаются, воздух из пораженного сегмента выходит. Спадаются альвеолы во всем лёгком либо на ограниченном участке спадаются. Дыхательный орган перестаёт участвовать в газообмене.
Серьезным последствием пневмонии являются остаточные бронхоэктазы. Обильная вязкая слизь закупоривает заложенные бронхи, они патологически расширяются. Развивается бронхоэктатическая болезнь.
При нарушении проходимости бронхов может развиться бронхообструктивный синдром. У пациентов возникает экспираторная одышка. Свистящее, с хрипами дыхание слышно даже на достаточном удалении. Упорный кашель сопровождается выделением вязкой слизисто-гнойной или слизистой мокроты. В процессе дыхания принимает участие вспомогательная дыхательная мускулатура.
При распространении воспаления на плевру развивается плеврит. При сухой форме заболевания на поверхности плевральных листков откладывается нерастворимый белок –фибрин. При экссудативном плеврите в плевральной полости накапливается выпот.
На фоне дыхательной недостаточности после пневмонии нередко развивается легочное сердце. Повышается артериальное давление в малом круге кровообращения. Правые отделы сердечной мышцы расширяются и увеличиваются. Пациент ощущает резкую одышку, внезапную боль за грудиной.
Токсический шок – грозное осложнение пневмонии, которое возникает при массовом попадании токсинов в кровеносное русло. У пациента повышается температура тела до 39 о С. Его беспокоит головная боль, боль в мышцах. Всё тело покрывается красными высыпаниями. Артериальное давление падает до 90 мм.рт.ст., нарушается работа сердца и печени.
Менингоэнцефалит – воспаление вещества и оболочек головного мозга. Пациенты жалуются на головную боль, тошноту, озноб, рвоту, у них повышается температура тела. В острой стадии развития заболевания отмечается неврологическая симптоматика. К тяжёлым последствиям пневмонии относится гломерулонефрит, эндокардит, миокардит. Наиболее опасным осложнением воспаления лёгких является сепсис.
Лечение осложнений пневмонии
Наряду с антибактериальной терапией пульмонологи Юсуповской больницы проводят коррекцию осложняющих её состояний. Для восстановления бронхиальной проходимости назначают бронхолитические, муколитические и отхаркивающие средства. Улучшается проходимость бронхов после бронхоскопии. При выраженном метеоризме и высоком стоянии диафрагмы ставят пациенту очистительную клизму. Проводят оксигенотерапию кислородной палатки или маски, при наличии показаний выполняют искусственную вентиляцию лёгких с помощью стационарных или переносных аппаратов ИВЛ.
При сердечно-сосудистых нарушениях применяют кардиотропные средства (коргликон, строфантин-К, дигоксин) и препараты, восстанавливающие микроциркуляцию. Внутривенно вводят среднемолекулярные коллоидные растворы, средства, улучшающие реологические свойства крови, сосудорасширяющие препараты. При токсическом синдроме проводят дозированную инфузионную терапию наряду с адекватным форсированным диурезом. В тяжёлых случаях парентерально вводят глюкокортикоиды. При инфекционно-токсическом шоке врачи Юсуповской больницы проводят плазмаферез. При изменениях кислотно-основного состояния выполняют соответствующую коррекцию.
Врачи клиники проводят адекватную терапию воспаления лёгких, принимают меры профилактики осложнений. Если, невзирая на адекватное лечение, развиваются неблагоприятные последствия, принимают коллегиальное решение в отношении дальнейшего ведения пациента с осложнениями пневмонии на заседании экспертного Совета. Запишитесь на приём к пульмонологу, позвонив по телефону Юсуповской больницы.
Осложнения после пневмонии у взрослых
Пневмония – это острое инфекционное заболевание, характеризующееся поражением паренхимы лёгких. Осложнения после воспаления лёгких у взрослых встречаются в случае несвоевременно начатой бактериальной терапии, тяжёлом клиническом течении и высокой степени патогенности микробного агента. Для их диагностики в Юсуповской больнице используют современные аппараты ведущих европейских, американских и японских производителей, инновационные методики лабораторной диагностики и оценки функционального состояния дыхательной и сердечно-сосудистой системы.
Осложнения после пневмонии у взрослых можно предотвратить. Пульмонологи клиники терапии применяют европейские стандарты лечения воспаления лёгких, используют зарегистрированные в РФ препараты, обладающие высокой эффективностью и минимальным спектром побочных эффектов. Физиотерапевтические процедуры, массаж и лечебная физкультура улучшают дренажную функцию бронхов, разжижают мокроту, повышают общую и местную сопротивляемость.
Осложнения у взрослых
Наиболее часто при пневмонии развиваются внутрилегочные деструктивные процессы и плевральные осложнения. Гнойные осложнения пневмонии у взрослых возникают в том случае, если воспаление лёгких вызывают стафилококки, синегнойная палочка, отдельные виды стрептококков, гемофильная палочка, клебсиелла. На месте клеточных инфильтратов могут образоваться буллы (образования в виде воздушных пузырьков) и абсцессы. Нагноение легочной ткани сопровождается высокой температурой, признаками интоксикации, нейтрофильным лейкоцитозом. Опорожнения гнойника происходит или в бронх, вызывая сильный кашель с отхождением гнойной мокроты, или в плевральную полость.
Довольно часто развиваются следующие плевральные осложнения после воспаления лёгких:
Синпневмонический плеврит возникает при пневмониях, вызванных пневмококком, гемофильной палочкой типа β, стафилококком, псевдомонадами. В большинстве случаев выпот определяется только в косно-диафрагмальном синусе, но иногда занимает всю плевральную полость. При пневмококковом плеврите экссудат жидкий, с хлопьями фибрина. Если воспаление плевры вызывает гемофильная палочка, образуется геморрагический выпот. При стафилококковом плеврите гной сливкообразный.
Метапневмонический плеврит развивается при пневмококковой инфекции. Выпот в плевральной полости появляется через 1-2 дня нормальной температуры. Пациенты жалуются на общую слабость, отсутствие аппетита, у них до 40-41 о С повышается температура тела.
Пиопневмоторакс развивается при прорыве абсцесса или буллы в плевральную полость. У пациентов появляется резкая боль в грудной клетке, нарушается дыхание, развивается дыхательная недостаточность. При накоплении воздуха в плевральной полости происходит смещение средостения в здоровую сторону.
Дыхательная недостаточность является грозным осложнением пневмонии. Различают следующие классические признаки дыхательной недостаточности:
Наиболее распространённым осложнением пневмонии является хронический бронхит. Он сопровождается постоянным раздражение бронхов, сухим, травмирующим кашлем. С течением времени хронический бронхит может перетекать в бронхиальную астму. Это заболевание, характеризующееся приступами удушья. При тяжёлых формах пневмонии может развиться инфаркт лёгкого. После его разрешения образуется фиброз легочной ткани. Он представляет собой разросшуюся соединительную ткань. Она гораздо плотнее паренхимы лёгкого и не может выполнять дыхательной функции.
Дисбактериоз развивается вследствие подавления антибиотиками нормальной микрофлоры кишечника и усиленного роста патогенных микроорганизмов. При приёме больших доз антибактериальных препаратов может развиться нарушение секреторной функции печени и поджелудочной железы. Врачи Юсуповской больницы при назначении антибиотиков не превышают допустимых доз и рекомендованных сроков лечения, назначают больным пневмонией нетоксичные антибиотики.
После воспаления лёгких всегда отмечается ослабление иммунитета. Для восстановления защитных сил организма врачи назначают иммуномодулирующие препараты, витамины, микроэлементы. После полного выздоровления пациентам рекомендуют больше времени проводить на свежем воздухе, избегать контактов с больными гриппом и острыми респираторно-вирусными заболеваниями, не переохлаждаться.
Лечение осложнений
Пациентов с осложнениями воспаления лёгких госпитализируют в клинику терапии или отделение реанимации и интенсивной терапии. При необходимости хирургического лечения их переводят в отделения торакальной хирургии клиник-партнёров. Консервативная терапия абсцесса лёгкого включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты.
Сразу же после установки диагноза пациенту назначают антибактериальные и иммуномодулирующие препараты, проводят дезинтоксикационную терапию. Для детоксикации в Юсуповской больнице применяют плазмаферез. Если естественного дренирования недостаточно, проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков. В полость абсцесса вводят антибиотики. Если гнойная полость расположена на периферии лёгкого, прибегают к трансторакальной пункции. При низкой эффективности консервативной терапии выполняют резекцию лёгкого (удаляют его часть).
Лечение пиопневмоторакса проводят в условиях отделений торакальной хирургии клиник-партнёров. Пациентам с острой и осложнённой формой заболевания экстренно проводят плевральную пункцию для эвакуации воздуха и снятия напряжённого пневмоторакса, после чего дренируют плевральную полость и проводят активную аспирацию гноя. При небольших закрытых гнойных полостях повторные промывания полости плевры растворами антибактериальных препаратов сочетают с активным аспирационным дренированием.
Пациентам назначают инфузионную терапию, проводят экстракорпоральную детоксикацию (плазмаферез), оксигенотерапию, вводят сердечные гликозиды и кортикостероиды. Одновременно применяют пассивную и активную иммунизацию, проводят иммунокоррекцию. При наличии открытого бронхоплеврального сообщения интраплеврально вводят йодолипол и йодинол, проводят временное закрытие бронха поролоновой губкой в процессе бронхоскопии. В случае неэффективности дренирования в течение нескольких суток прибегают к оперативному вмешательству.
Для лечения дыхательной недостаточности при пневмонии врачи Юсуповской больницы назначают комплексную терапию, направленную на восстановление бронхиальной проходимости. Пациентам назначают бронхолитические, муколитические и отхаркивающие средства, проводят кислородную терапию. При наличии показаний в отделении реанимации и интенсивной терапии проводят искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов ИВЛ экспертного класса.
Важными составляющими комплексной терапии дисбактериоза после пневмонии являются:
Записаться на приём к пульмонологу можно по телефону. Врачи Юсуповской больницы применяют индивидуальные схемы лечения воспаления лёгких, дифференцировано подходят к тактике ведения пациентов с осложнениями пневмонии. Все сложные случаи обсуждаются на заседании экспертного Совета с участием профессоров и врачей высшей категории.
Чем опасна пневмония?
Пневмония – это острое инфекционное воспаление легких, которое может наблюдается у пациентов разных возрастов и представляет собой совокупность патологических процессов, которые развиваются в легочной ткани.
Классификация
В настоящее время существует большое разнообразие различных классификаций воспаления легких, основанных на этиологии, клинико-патоморфологических признаках, по течению заболеваемости, клинической картине и т.д.
В зависимости от расположения патологического процесса рассматривают очаговую, полисегментарную, долевую, нижнедолевую пневмонию, правостороннюю или левостороннюю. Поражение легочной ткани может быть односторонним и двусторонним. Бактериальная, вирусная, крупозная пневмония указывают на причину развития патологического процесса.
В наши дни существуют следующие формы пневмонии:
Возможно деление заболеваний на первичные (приобретенные пациентом до обращения к врачу) и вторичные (которые развились как осложнение на фоне сложного оперативного лечения, пребывания на искусственной вентиляции легких или проходили курс агрессивной терапии).
Большое значение имеет разделение пневмоний по сложности протекания процесса, которая позволяет выделить пациентов, нуждающихся в проведении интенсивного лечения.
Этиология и патогенез
Развитию пневмонии зачастую предшествует попадание в организм грамотрицательной и условно-патогенной микрофлоры, пневмоцистоза, цитомегаловируса, нокардия, и грибов (в частности, аспергилла). В возникновении внебольничных пневмоний ведущую роль играют пневмококки, стрептококки, стафилококки, гемофильная палочка, атипичными возбудителями являются микоплазмы, легионеллы, хламидии.
Большую роль в патогенезе воспаления легких играет снижение иммунитета первичной и вторичной формы. К этой категории относятся пациенты с различного рода новообразованиями, с аутоиммунными патологиями, больные, которые получают лучевую, химиотерапию, иммуносупрессивную терапию.
В развитии пневмонии большую роль играют факторы риска:
Во всех перечисленных случаях может произойти аспирация содержимого ротоглотки и пищеварительного тракта, в котором содержится большое количество различной микрофлоры.
Повышают вероятность развития заболевания резкое похолодание в теплое время, холодные сезоны года, преклонный возраст, послеоперационный период. Часто воспаление легких развивается у пациентов, находящихся на искусственной вентиляции легких более 24 часов.
В развитии воспаления легких значительную роль играют вирусные инфекции. Пневмония развивается на фоне отсутствия надлежащего лечения при заражении парагриппом, гриппом А, В, С, аденовирусами, коронавирусами и др. Причины пневмонии могут быть обусловлены тесным контактом с птицами и грызунами.
В настоящее время выделяют четыре патологических механизма, вызывающих развитие пневмонии:
Клинические проявления
Симптоматика пневмоний во многом зависит от характера возбудителя и состояния организма пациента на момент заражения. Пневмония характеризуется различным сочетанием бронхолегочных и внелегочных симптомов.
Симптомы пневмонии:
При физикальном обследовании определяется притупление перкуторного звука, ослабление везикулярного и бронхиального дыхания, крепитация, шум трения плевры.
О тяжести заболевания можно судить по таким симптомам пневмонии как: степень дыхательной недостаточности, выраженность явлений интоксикации, декомпенсация сопутствующих заболеваний и наличие осложнений.
Осложнения
Неблагоприятные последствия пневмонии наблюдаются не только в поражении дыхательной системы и повреждении легочной ткани, но и в поражении других органов и систем.
Часто развиваются такие осложнения как:
Пневмония – очень опасное заболевание. При несвоевременном лечении последствия пневмонии могут привести к серьезным осложнениям, известны случаи летального исхода.
Диагностика
Обязательным этапом в диагностике пневмонии является установление этиологии развития воспаления по клиническим и эпидемиологическим данным.
Диагностика пневмонии требует ряд лабораторных исследований:
При постановке диагноза врач-пульмонолог должен исключить вероятность схожих по симптоматике заболеваний: тромбоэмболии легочной артерии, хронических неспецифических заболеваний легких, вирусных инфекций, туберкулеза, онкологических заболеваний, интерстициальных заболеваний легких, инфаркта и ушиба легкого, заболеваний сердца и сосудов и других патологий.
Лечение
Лечение пневмонии предполагает наблюдение больного в условиях стационара. Особенно важна такая терапия для больных с тяжелым течением заболевания, при подозрении на осложнения, если признаки пневмонии указывают на двустороннее поражение, при серьезных сопутствующих заболеваниях. Обязательной госпитализации подлежат дети и пожилые пациенты.
Лечение пневмонии необходимо начинать сразу при поступлении больного. Основу терапевтических мероприятий составляет курс антибактериальных препаратов с учетом чувствительности патогена. При получении бактериологических данных диагностики лечение корректируют с учетом этиотропных данных и при недостаточной эффективности проводимой терапии.
При выборе антибактериальных препаратов учитываются тип патогена, степень тяжести заболевания, возможные противопоказания, аллергологический анамнез.
Лечебные мероприятия могут включать:
Контроль излеченности
Как правило, выздоровление наступает в период до 4 недель. Клиническим критерием выздоровления считается нормализация показателей физического состояния пациента, исчезновение очагов воспаления при рентгенологическом и внешнем обследовании, возвращение к нормальным показателям состава крови.
Однако, иногда динамика клинических проявлений выздоровления не соответствует рентгенологической картине. Для полной регенерации паренхимы легкого может потребоваться до 6 месяцев. В этот период больной должен находиться под наблюдением врача и регулярно посещать врача-пульмонолога.
Профилактика и вакцинация
Наиболее эффективная профилактика пневмонии – пневмококковая и гриппозная вакцинация. Педиатры рекомендуют вакцинировать детей от пневмококковой инфекции, начиная с шестинедельного возраста. Современные препараты рассчитаны и для прививки взрослых пациентов. Пневмококковые вакцины бельгийского, французского и американского производства легко переносятся и не вызывают осложнений.
Важными профилактическими мероприятиями являются:
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.