Мыс крестца не достигается что значит
Мыс крестца не достигается что значит
— Наружная конъюгата имеет важное значение — по ее величине можно судить о размере истинной конъюгаты. Для определения истинной конъюгаты из длины наружной конъюгаты вычитают 9 см. Например, если наружная конъюгата равна 20 см, то истинная конъюгата равна 11 см; если наружная конъюгата имеет длину 18 см, то истинная равна 9 см и т.д.
Разница между наружной и истинной конъюгатой зависит от толщины крестца, симфиза и мягких тканей. Толщина костей и мягких тканей у женщин различна, поэтому разница между размером наружной и истинной конъюгат не всегда точно соответствует 9 см. Истинную конъюгату можно более точно определить по диагональной конъюгате.
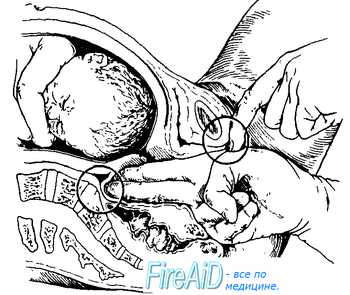
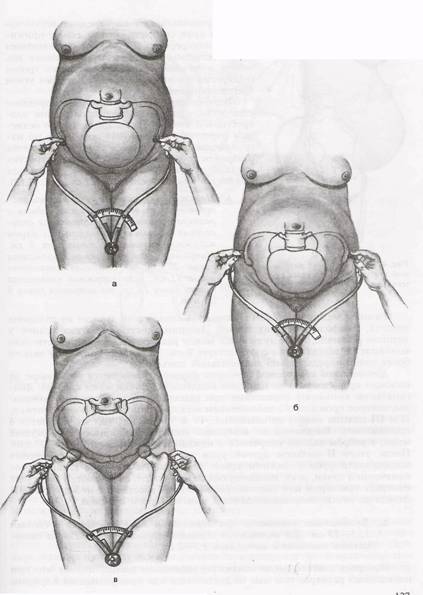
Диагональной конъюгатой (conjugata diagonalis) называется расстояние от нижнего края симфиза до наиболее выдающейся точки мыса крестца. Диагональную конъюгату определяют при влагалищном исследовании женщины, которое производят с соблюдением всех правил асептики и антисептики. II и III пальцы вводят во влагалище, IV и V сгибают, тыл их упирается в промежность. Введенные во влагалище пальцы фиксируют на верхушке мыса, а ребром ладони упираются в нижний край симфиза (рис. 4.13, а,б). После этого II пальцем другой руки отмечают место соприкосновения исследующей руки с нижним краем симфиза. Не отнимая II пальца от намеченной точки, руку, находящуюся во влагалище, извлекают, и ассистент измеряет тазомером или сантиметровой лентой расстояние от верхушки III пальца до точки, соприкасающейся с нижним краем симфиза.
— Диагональная конъюгата при нормальном тазе равняется в среднем 12,5—13 см Для определения истинной конъюгаты из размера диагональной конъюгаты вычитают 1,5—2 см.
Измерить диагональную конъюгату удается не всегда, потому что при нормальных размерах таза мыс не достигается или прощупывается с трудом.
Если концом вытянутого пальца мыса нельзя достигнуть, объем данного таза можно считать нормальным или близким к норме. Поперечные размеры таза и наружную конъюгату измеряют у всех без исключения беременных и рожениц.
Мыс крестца не достигается что значит
Из анамнестических данных особенно важны указания на инфантилизм, рахит, туберкулез костей и суставов, травмы таза.
Уже при общем осмотре могут быть выявлены признаки узкого таза. Рост 150 см и ниже свидетельствует об инфантилизме. Важно обратить внимание на характер оволосения (рост волос по муж¬скому типу), исключить искривление позвоночника, грудины, ног, анкилоз тазобедренного и коленного суставов.
Для распознавания узкого таза важное значение имеет оценка формы крестцового ромба.
При нормальном тазе ромб имеет правильную форму; при плоскорахитическом тазе верхняя половина ромба меньше нижней; при значительной рахитической деформации таза область ромба имеет почти треугольную форму. В общеравномерносуженном тазе ромб вытянут в длину; верхний и нижний углы острые, боковые тупые; при поперечно суженном тазе отмечается уменьшение поперечного размера.
Форма крестцового ромба при узких тазах:
 1 — нормальный таз; |  2 — плоскорахитический таз; |  3-общеравномерносуженный таз |
Формулы для вычисления истинной коньюгаты:
1.От наружной конъюгаты отнять 9 см: пример- 20 – 9 =11 см
2.От диагональной конъюгаты отнять 1,5-2 см.: пример- 12,5 – 1,5=11 см
3.От латеральной конъюгаты отнять 4 см: пример- 15- 4 = 11 см.
4.Длинник ромба Михаэлиса равен длине истинной конъюгаты
Измерение поперечных размеров таза
а) d.spinarum – 25-26 см
б) d.cristarum – 28-29 см
в) d.trochanterica – 31-32 см
В диагностике узкого таза важное значение имеют ультразвуковое и рентгенологическое (рентгенопельвиометрия) исследования. Эти методы позволяют определить размеры таза, форму входа в таз, строение крестца, формы сужения таза, измерить размеры головки плода. Особую ценность приобретают эти методы исследования во время родов, когда возникает необходимость определить соответствие размеров таза и головки плода.
В настоящее время находит применение КТ и МРТ, а также компьютерное прогнозирование родов.
Дисфункции костей таза
Таз, (лат. pelvis) – часть скелета человека, образованная крестцом, подвздошными, седалищными, лонными костями и копчиком. Функциональная роль таза заключается в прикреплении к туловищу нижних конечностей и обеспечение вертикализации и ходьбы человека.
Таз состоит из следующих костей:
Биомеханика движений крестца
На крестец оказывается нисходящее влияние со стороны позвоночника, при этом на подвздошные кости оказывается восходящее влияние со стороны опоры и ног. Местом адаптации этих явлений, которые наиболее выражены при ходьбе, являются крестцово-подвздошные суставы (КПС).
В то время, когда человек делает шаг вперед, то, допустим, правая нога движется вперед. Это вызывает движение подвздошной кости назад. Возникает натяжение связок КПС, что вызывает поворот крестца вслед за подвздошной костью (поворот крестца направо).
Левая нога движется назад, что вызывает движение подвздошной кости вперед и также усиливает поворот крестца.
Таким образом во время ходьбы крестей совершает повороты направо и налево во время каждого шага. Такое движение является физиологичным, призванным адаптировать возникающие нагрузки.
Крестец и подвздошные кости могут двигаться по суставным поверхностям КПС, образуя две косые оси (правую и левую), а также по одной горизонтальной оси, которая проходит между КПС на уровне S2.
В случае различного рода причин может происходить фиксация одного из положений крестца, которые соответствуют фиксации крестцово-подвздошных сустав в одном из положении.
Эти дисфункции получили название:
Физиологические дисфункции
Данный тип дисфункции возникает в случае, если дисфункция возникла при повороте по естественной для движения оси (TD/D, TG/G, Flexion, Extension).
Нефизиологические дисфункции
Данный тип дисфункции возникает в случае, если дисфункция расположена не по естественной оси характерной движению сустава (TG/D, TD/G, UnilatD, UnilatG).
Тестирование дисфункций КПС
TG/G Влево по левой оси
Правый верхний край крестца “застрял” во флексии
TD/D Вправо по правой оси
Левый верхний край крестца “застрял” во флексии
TG/D Влево по правой оси
Левый верхний край крестца “застрял” в экстензии
TD/G Вправо по левой оси
Левый верхний край крестца “застрял” в экстензии
Флексия (нутация)
Крестец “застрял” во флексии
Экстензия (Контрнутация)
Крестец “застрял” в экстензии
Унилатеральная дисфункция справа (Unilat D)
Крестец “застрял” справа в КПС
Унилатеральная дисфункция слева (Unilat G)
Крестец “застрял” слева в КПС
Нутация и контрнутация

Второй важный момент заключается в том, что плоскости, в которых лежат крестцово-подвздошные суставы, не параллельны друг другу. Если бы они были параллельны, если бы эти суставы лежали на парасагиттальных плоскостях (то есть параллельных средней сагиттальной линии тела), то крестец мог бы вращаться в тазовом поясе, никак на него не влияя. Но этого не происходит. Более того, не может произойти, поскольку крестец имеет форму широкого клина, с направленной назад выпуклой стороной.
Поскольку противолежащие поверхности крестцово-подвздошных суставов постоянно контактируют, то при нутации подвздошные кости приближаются друг к другу (в направлении срединной линии тела), в то время как мыс крестца вращается вперед, а при контрнутации подвздошные кости раздвигаются в стороны (в направлении от срединной линии тела), в то время как мыс крестца вращается назад.
Каждая тазовая кость (с каждой стороны) состоит из сросшихся вместе подвздошной, седалищной и лобковых костей. При этом первая находится выше других на уровне талии, вторая (вместе со своими выступами) внизу и сзади, а третья – спереди над областью половых органов. Когда при нутации подвздошные кости приближаются к срединной линии тела, седалищные кости и седалищные выступы вынуждены расходиться в стороны, когда же подвздошные кости раздвигаются в стороны при контрнутации, седалищные выступы приближаются друг к другу.
Несмотря на то что и контрнутация были даны лишь для обозначения движения крестца («нутация» означает «наклон вперед», в данном случае – наклон вперед мыса крестца), но при этом сопутствующие движения тазовых костей не менее важны.
Та роль, которую играют эти движения в процессе родов, еще более проясняет их функции. Согласно Капанджи, в начале родов происходит контрнутация и мыс крестца вращается назад, раздвигая подвздошные кости и увеличивает пространство, необходимое для прохождения головы ребенка по родовым путям. Затем, когда его голова достигает влагалища, контрнутация переходит в нутацию, вращающую копчик назад и раздвигающую в стороны седалищные кости, «приоткрывая» низ тела и упрощая завершающую стадию родов.
Аномалии развития пояснично-крестцового перехода
АНОМАЛИИ РАЗВИТИЯ ПОЯСНИЧНО-КРЕСТЦОВОГО ПЕРЕХОДА
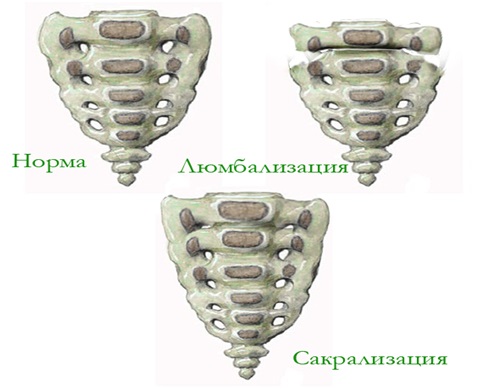
САКРАЛИЗАЦИЯ И ЛЮМБАЛИЗАЦИЯ ПОЗВОНКОВ
(переходный люмбосакральный позвонок)
Сакрализацией называют переход V поясничного позвонка в крестцовый, вследствие чего количество поясничных позвонков уменьшается, количество же крестцовых на один позвонок увеличивается. При люмбализации, наоборот, I крестцовый позвонок, отделяясь от крестца, превращается в поясничный (VI). По рентгенограмме сакрализация и люмбализация имеют один и тот же вид, и вопрос о том, является ли в данном случае аномалия сакрализацией или люмбализацией, решается путем сосчитывания крестцовых или, лучше, поясничных позвонков. Формы указанной аномалии могут быть различны: от увеличения поперечных отростков, которые принимают вид веера или крыла бабочки, до соприкосновения с крестцом, где образуется истинное сочленение или спаяние отростков с крестцом. Размеры переходного позвонка по вертикали уменьшены, промежуток между ним и крестцом сужен, а иногда отсутствует. Остистый отросток укорочен и упирается в гребешок крестцовой кости или сливается с последним, как и несущая его дужка. В зависимости от степени аномалии, пространства для выхода нервов оказываются или измененными; в своих размерах, или превращаются во вновь образованные отверстия, подобные отверстиям крестца.
Как сакрализация, так и люмбализация могут быть полными, когда все элементы переходного позвонка сливаются с крестцом или отделяются от него, или неполными, если превращение носит частичный характер. При образовании сочленений между поперечными, отростками и крестцом переходный позвонок сохраняет подвижность, при двустороннем или одностороннем спаянии отростков с крестцом он становится неподвижным.
Некоторые авторы считают сакрализацией глубокое расположение V поясничного позвонка между подвздошными костями. Мы не можем считать это истинной сакрализацией и относим такое положение позвонка к вариантам в развитии пояснично-крестцовой области, но должны признать, что этот вариант также может служить причиной появления болевого синдрома.
От истинной сакрализации необходимо отличать ложную, развивающуюся в результате патологических процессов в области V поясничного позвонка, которые ведут к оссификащии связок ilio-lumbale и sacro-iliaca. Эта оссификация связок сочетается иногда с истинным рахитическим изменением позвоночника. Полная псевдосакрализация наблюдается очень редко и обычно в преклонном возрасте, сопровождаясь нередко отложением остеофитов на теле позвонка.
На рентгенограмме псевдосакрализащия отличается от истинной: при первой межпозвоночный промежуток хотя и затушеван окостеневшими связками, но все же намечен, и тени связок протянуты от поперечных отростков к подвздошным костям. Переходный позвонок может явиться причиной вторичных изменений в позвонке вследствие образования сколиоза и связанного с ним перемещения центра тяжести, а также от повышенной и длительной нагрузки на позвоночник. Эти изменения заключаются в артрозе вновь образованного сочленения, дегенерации суставных отростков с отложением на них и на краях сочленения остеофитов, в остеохондрозе. Возникновение указанных изменений имеет место главным образом при асимметричном переходном и подвижном позвонке (И. Л. Тагер).
Переходный люмбосакральный позвонок встречается нечасто. По данным ряда авторов, он наблюдается у здоровых в 2—4%. По нашим наблюдениям, среди больных ишиасом сакрализация имела место у 5,7%, среди здоровых — у 2%. Люмбализацию мы нашли у больных в 2,3%, у здоровых же не обнаружили ни разу. Если причислять к переходному позвонку и относительное увеличение поперечных отростков позвонка (решить, имеется ли в таких случаях отклонение от нормы, не всегда легко), то процент этой аномалии придется значительно повысить. Во всяком случае такие вызывающие сомнения аномалии нужно весьма осторожно оценивать в отношении патогенеза возникающих у больного пояснично-седалищных болей.
Патогенез поясничных болей при переходном позвонке, повидимому, различен. В одних случаях причиной их могут явиться вторичные изменения впозвонке и суставах, но и в этих случаях роль аномалии в патогенезе болей надо рассматривать как основную, поскольку развитие вторичных изменений является следствием аномалии. Боли в подобных случаях локализуются преимущественно в поясничной области и лишь в редких случаях носят характер ишиалгического, синдрома. Возникают боли чаще в среднем и преклонном возрасте. В других случаях аномалия является непосредственной причиной пояснично-седалищных болей. Чтобы уяснить это, необходимо учесть местные анатомические соотношения. В норме длина поперечных отростков V поясничного позвонка колеблется от 2,5 до 3 см; от подвздошной кости их отделяет расстояние в 2 см; расстояние между нижним краем отростка и верхним краем крестца равно 1,5—2 см; проходящий под отростком нерв имеет в диаметре около 1 см. При увеличении отростка во всех направлениях расстояние для выхода нерва может оказаться настолько уменьшенным, что отросток будет касаться нерва и при определенных условиях сдавливать и ушибать его. При сочленении или срастании отростка с крестцом вновь образованное отверстие для выхода нерва может оказаться несоответствующим размерам нерва. Сужение этого отверстия может быть обусловлено также изменениями суставной сумки, окружающей вновь образованное сочленение. При неподвижном позвонке и соответствии выходного отверстия с диаметром нерва болевые явления могут никогда не возникнуть. Подвижность позвонка создает наиболее благоприятные условия для ушиба или ущемления нерва. Возникновению болей при переходном позвонке способствует также нагрузка на позвоночник и его неправильные перемещения при движениях туловища. И то, и другое может быть вызвано физической работой, чрезмерным физическим напряжением и другими причинами (прыжки, падение на ноги, боковой перегиб туловища и т. п.).
Переходный позвонок устанавливается в окончательном и истинном виде уже после срастания крестцовых позвонков, т. е. после 20 лет. В этом возрасте или несколько позднее обычно и наблюдается развитие синдрома; значительно реже он возникает в пожилом возрасте. У детей переходный позвонок рентгенографически обнаруживается так же часто, как и у взрослых, или даже чаще (люмбализация), болевой же синдром встречается как редкость.
В зависимости от локализации болей можно выделить две формы: поясничную и седалищную. Поясничная форма связана преимущественно со вторичными изменениями переходного позвонка и его суставов, По мнению некоторых авторов, поясничные боли могут возникать в результате давления поперечного отростка на крестец и сдавления межпозвоночного диска. Седалищная и смешанная формы являются следствием тех воздействий, которые может оказывать аномалия на нерв.
Развитие болей в основных чертах протекает так же, как и при spina bifida. Острое развитие болей наблюдается чаще и обычно связано с травмой (падение на ноги) или чрезмерной нагрузкой на позвоночник. Иногда появлению болей предшествуют парестезии в ноге в виде жжения, анемения. Характерно ослабление болей в горизонтальном положении больного и усиление их при вертикальном, а также возникновение их при спуске с лестницы, в то время как подъем на лестницу безболезнен. Патогномоничным считается появление или усиление болей при прыжке на месте со сдвинутыми ногами и опускании на пятки.
Движения позвоночника, главным образом боковые, в сторону пораженной конечности, болезненны. Нормальный лордоз сглажен; при асимметричном переходном позвонке обычно наблюдается сколиоз. Болевая точка локализуется сбоку от V поясничного позвонка. В острых случаях болезненны все точки Валла, причем особенно верхние.
Другие симптомы не так постоямны, как вышеописанные, и все укладываются в симптомокомплеке верхнего ишиаса. Поясничная форма, по Лери, чаще наблюдается при люмбализации. Переходный позвонок нередко комбинируется со скрытым расщеплением дужки его и соседних позвонков.
Аномалия, носящая название спондилолиза, представляет собой врожденное незаращение межсуставных частей дужки в результате неполного окостенения ее задних отделов. Дефект окостенения заполнен хрящом; возможно, что на месте дефекта образуются и ложные суставы. Незаращение может быть односторонним, но чаще оно бывает двусторонним. Наиболее часто спондилолиз встречается в V поясничном и I (люмбализованном) крестцовом позвонке, значительно реже — в IV поясничном. Иногда дефект обнаруживается в обоих поясничных позвонках. Спондилолиз может сочетаться со spina bifida occulta (отсутствие окостенения в средней части дужки).
По данным Чаусова, спондилолиз встречается у 5% взрослых людей.
Сам по себе спондилолиз не ведет к возникновению ни поясничных, ни седалищных болей. Однако при определенных условиях он нередко является причиной спондилолистеза.
Спондилолистезом называют постепенно или внезапно развивающееся вентральное смещение позвонка, обычно V поясничного или люмбализованного I крестцового, или обоих вместе. Описаны и мы сами наблюдали редкие случаи, где смещенными оказывались IV и V поясничные позвонки.
Различают три степени спондилолистеза:
а) выстояние над мысом крестца тела позвонка Lv с частичным обнажением основания крестца;
б) сильный наклон позвонка, сдвинутого кпереди;
в) опущение позвонка в малый таз и полное обнажение площадки крестца.
Одни авторы считают спондилолистез врожденной аномалией и в развитии нервных явлений приписывают ему не большее значение, чем другим аномалиям позвонка. Другие, наоборот, предполагают, что он обусловлен травмой или тяжелой физической нагрузкой на позвоночник. Наиболее вероятным надо считать предположение, что не спондилолистез — врожденный дефект, а врожденными являются условия, способствующие смещению позвонка; к таким условиям причисляют неправильности в развитии позвонка, его дужек и суставов и связочного аппарата. Многие авторы считают основным, если не единственным, условием для возникновения спондилолистеза описанную выше аномалию — спондилолиз (Г. И. Турнер, А. К. Шенк и др.). Другими компонентами, присоединяющимися к спондилолизу и способствующими возникновению спондилолиетеза, А. К. Шенк и И. Л. Тагер причисляют дегенеративные изменения диска (остеохондроз) и суставов (деформирующий артроз). Сочетание всех трех компонентов создает наиболее благоприятные условия для возникновения спондилолиетеза.
Повидимому, аномалии другого порядка, как, например, аплазия суставных отростков, могут служить причиной, способствующей спондилолистезу. Наконец, имеются наблюдения, когда опондилолистез возникал при отсутствия упомянутых аномалий. Лери связывает смещение I сакрального позвонка с его люмбализацией. Обычно неправильные форма и положение люмбализо-ванного позвонка способствуют его соскальзыванию под влиянием даже незначительных причин. Тяжелая травма может вызвать смещение позвонка и при отсутствии указанных аномалий. Чаще это имеет место у детей и лиц молодого возраста. Смещение позвонков наблюдается у людей всех возрастов, в том числе и у детей. У последних смещению может подвергнуться ряд позвонков (I—II крестцовые, IV—V поясничные).
Изредка — при остром начале болезни — развиваются парезы или параличи конечностей — одной или обеих — и расстройство сфинктеров. Так, в одном из наблюдавшихся нами случаев у 15-летней девочки после падения при катании на лыжах внезапно появились сильные боли в пояснице, и вскоре после этого развился вялый паралич ног с отсутствием ахилловых рефлексов, снижением чувствительности в области Liv — Sv корешков и явлениями легкой задержки мочи. Боли в пояснице и ногах были очень сильными; в постели характерное полусидячее положение. На рентгенограмме обнаружено вентральное смещение Lv — S1 позвонков.
Наконец, в отдельных случаях субъективные расстройства настолько незначительны, что больной остается трудоспособным, только не в состоянии выполнять физическую работу. Наиболее характерным в клинике спондилолиетеза надо считать изменение конфигурации туловища. Талия представляется укороченной, по бокам образуются складки. Поясничный лордоз удлинен как кверху, так и книзу; внизу круто обрывается над выступающим назад крестцом. Над крестцом заметно западение, причем выстоящую площадку крестца можно прощупать. Остистый отросток LI или DXII позвонка кифотически выступает (симптом Чиркина). При сгибании туловища вперед лордоз не переходит в кифоз и сглаживается незначительно; при огибании назад лордоз резко усиливается, причем ощущается боль в пояснице. Большинство движений позвоночника совершается лишь грудной частью. Ягодицы резко выступают, и верхняя их часть образует нечто вроде площадок. Иногда отмечается выпячивание живота.
При надавливании на пораженную область позвоночника можно отметить податливость позвонка. Со стороны живота (при дряблой мускулатуре) удается отметить Тело смещенного позвонка, что можно установить также при исследовании через прямую кишку и через влагалище. В острых случаях больной лежит в постели в характерной позе: колени согнуты, спина и шея подняты высоко на подушку; лежать на спине он не может из-за болей.
Ходьба при резких субъективных расстройствах затруднена, так же как и стояние, особенно на носках. При слабых субъективных симптомах или отсутствии последних походка сохранена, но она не очень плавна, несколько напоминает утиную. При наличии алгического синдрома отмечается ряд признаков, характерных для верхнего ишиаса: болевые точки, симптом Ласега, прямой и перекрестный, симптом Нери, изменение ахилловых рефлексов, мышечные атрофии и т. д.
Поражения локализуются обычно в области Liv-Lv-S1 корешков.
Распознавание болезни по указанным выше признакам и по разрешающим заболевание моментам (травма, подъем тяжести, тяжелая физическая работа) не представляет больших затруднений. Существенную помощь в диагностике оказывают рентгеновские снимки. На фасном снимке, вследствие возникающего при спондилолистезе гиперлордоза, дужка позвонка запрокинута кверху и тело V поясничного позвонка нроицируется яа крестец. На профильных снимках тело смещенного позвонка заходит в той или другой степени за линии, соединяющие поясничные и крестцовые позвонки, или же смещенный позвонок определяется у внутренней поверхности крестца на уровне его I—II позвонков. Спондилолиз лучше всего устанавливается на полубоковых снимках. В этой же проекции определяют состояние межпозвоночных суставов.
Мы считаем нужным подчеркнуть здесь, что и в отношении тех аномалий, которые здесь описаны, нельзя безоговорочно и всегда приписывать им главную и единственную роль в развитии ишиаса. Нередко, несмотря на наличие той или другой аномалии, люди остаются свободными от болей в течение всей жизни. Следовательно, и у носителей аномалии ишиас может возникнуть от других причин. При этиологическом диагнозе ишиаса нельзя руководствоваться только тем, что при рентгенологическом исследовании обнаружена та или другая аномалия, как нельзя целиком основываться на степени выраженности аномалии. Может случиться, что при полной сакрализации боли не возникают, а при увеличении поперечного отростка проявляются очень ярко. Точно так же нельзя придавать исключительного значения форме и отчасти размерам дефекта при spina bifida occulta.
Для диагноза прежде всего необходимо установить топику поражения нерва. Раз установлена корешковая форма ишиаса, внимание врача должно быть направлено на исследование позвоночника, так как корешковый ишиас чаще является вторичным. Затем связь развития болезни с внешними моментами, возраст больного, течение болезни и клинические особенности каждого отдельного случая должны руководить врачом при установлении истинной природы заболевания. В ряде случаев причина ишиалгий устанавливается путем исключений; иногда приходится прибегать к длительному наблюдению над больным. Однако детальное знание клиники заболевания и накопленный опыт почти всегда помогают врачу разобраться в причинах и сущности болезненных явлений.