Мышечные боли при герпесе чем лечить
Постгерпетическая невралгия
Постгерпетическая невралгия (ПГН) — это осложнение опоясывающего герпеса, вызванного тем же вирусом, что и ветряная оспа (лат. herpes zoster virus). При этом заболевании поражаются кожа и нервные волокна, что проявляется сильной жгучей болью уже после заживления герпетических пузырей.
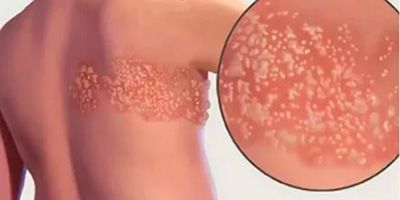
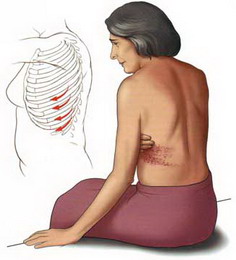
Симптомы постгерпетической невралгии, как правило, ограничиваются той областью кожи, где впервые возникли высыпания — чаще всего они опоясывают туловище или появляются сбоку, впрочем заболевание может поражать и лицо.
Болевые ощущения могут длиться в течение 3-х месяцев и дольше после заживления герпетических пузырьков. Пациенты описывают её, как жгучую, острую, пронзающую или глубокую, она возникает даже при малейшем прикосновении к коже в поражённой области, в том числе и от лёгкого прикосновения одежды (аллодиния). Гораздо реже больные чувствуют зуд и онемение.
Причины постгерпетической невралгии
После того как человек перенёс ветряную оспу, вирус остаётся в организме на всю жизнь. С возрастом иммунная система ослабевает (в частности — от приёма лекарств или химиотерапии) и вирус может активизироваться, в результате чего возникает опоясывающий лишай.
Повреждение нервных окончаний при высыпаниях приводит к возникновению постгерпетической невралгии. Будучи повреждёнными, нервные волокна не могут посылать сигнал от кожи к мозгу так, как они это делают в норме. Вместо этого, ими передаются усиленные сигналы, а пациент чувствует мучительную боль, которая может длиться месяцами или даже годами.
Факторы риска
Если у вас появились признаки опоясывающего лишая, то риск возникновения постгерпетической невралгии значительно усиливается при следующих условиях:
Осложнения
При длительном течении заболевания, особенно если оно сопровождается очень сильным болевым синдромом, у пациентов часто возникают следующие осложнения:
Наши врачи
Методики лечения
На вопрос о том, как лечить постгерпетическую невралгию невозможно дать однозначный ответ, поскольку не существует универсального лечения данного заболевания, которое бы подходило всем больным. Как правило, требуется кропотливый подбор лекарственных препаратов и методик (а иногда — и их сочетание) для того, чтобы облегчить боль пациента.
Лидокаиновые пластыри
Это пластыри, содержащие местное обезболивающее средство — лидокаин. Их следует наклеивать на поражённый участок кожи. За счёт постоянного равномерного выделения анестетика, такие пластыри приносят временное облегчение, снижая болевые ощущения и давая передышку.
Пластыри с высоким содержанием капсаицина
Это современный метод обезболивания при постегрпетической невралгии, который заключается в следующем: содержащееся в пластыре вещество является производным жгучего перца, который блокирует болевые рецепторы кожи. Аппликация такого пластыря может проводиться только врачом. Процедура занимает 2 часа, но хороший обезболивающий эффект от неё пролонгирован и может сохраняться до 3-х месяцев. Если возникнет необходимость, процедуру повторяют.
Медикаментозная терапия
Медикаментозная терапия предусматривает использование следующих групп препаратов:
Эпидуральное введение анестетиков и стероидных гормонов
Эпидуральная блокада позвоночника предусматривает введение препаратов в эпидуральное пространство, что приводит к утрате чувствительности в области воздействия. Это значит, что данная процедура предусматривает введение действующего вещества непосредственно в источник боли. Достижение лечебного эффекта в данном случае возможно за счёт следующих факторов:
Радиочастотная деструкция нервов
Радиочастотная деструкция нервов обеспечивает стойкий обезболивающий эффект, который сохраняется до года и более. Это малоинвазивная нехирургическая процедура, которая позволяет значительно облегчить боль в тех случаях, когда другие способы
Лечение постгерпетической невралгии в ЦЭЛТ
Если у вас или ваших близких присутствует данная патология мы рекомендуем обратится в Клинику Боли ЦЭЛТ. Наши специалисты по лечению боли (алгологи) владеют всеми перечисленными методиками и смогут подобрать наиболее эффективную для каждого пациента.
Важно, что при некоторых из них пациент получает практически мгновенный устойчивый эффект обезболивания, который длится продолжительное время.
Штамм вируса герпеса 6 типа (ВГЧ-6 или HHV-6) был открыт еще в 1986 году. В 2012 году произошло сенсационное открытие: оказывается, вирус герпеса 6 типа у взрослых может никак себя не проявлять, но при этом может вызывать болезненное состояние
Откуда он берется?
По разным данным около 80% людей инфицированы вирусом герпеса 6 типа. Чаше всего встреча с инфекцией происходит в раннем детстве — в возрасте с 6 месяцев до 2 лет. Это связано с утратой ребенком материнского иммунитета и высокой распространенностью вируса. Первая встреча может протекать в форме розеолы — резкого повышения температуры, после чего через 3-4 дня появляется сыпь. Это единственное специфическое проявление у детей, по которым можно заподозрить ВГЧ-6.
Увы, попав в организм, любой вирус герпеса его не покинет. У большинства людей иммунная система достаточно успешно подавляет развитие вирус герпеса 6 типа. Продолжая жить в организме, но ни на что не влияет. Но так происходит не у всех.
Вечно без сил
Синдром хронической усталости (СХУ) давно считается самостоятельным заболеванием. Это не та усталость, которая «лечится» отпуском, сменой работы или просто нормальным сном. Диагноз СХУ ставится, когда человек в течение 6 месяцев и более испытывает постоянную усталость и снижение работоспособности на 50% или более. При этом имеются признаки хронической инфекции: субфебрильная температура, увеличенные лимфоузлы, боли в мышцах и суставах, хронический фарингит, головные боли.
Часто возникают нарушения сна, депрессия, раздражительность, трудности с концентрацией внимания, ухудшение памяти и интеллекта. Иногда пропадает аппетит, человек резко худеет или толстеет, возникают проблемы в желудке, кишечнике, мочевыделительной системе. Более того, могут появиться симптомы аллергии или чувствительность к яркому свету, алкоголю, лекарствам и т.п.
Прежде чем получить диагноз «синдром хронической усталости», человек обязательно проходит обследование, чтобы исключить другие заболевания. Нередко единственным объективным признаком инфекции становится выявление герпеса 6 типа
Как узнать?
На этапе постановке диагноза или для его уточнения врачи назначают лабораторный тест Антитела к вирусу герпеса VI типа (Herpes simplex virus VI), IgG. Его можно сдать и самостоятельно, если вас беспокоит сниженная работоспособность, а по итогам обратиться к врачу. Для него достаточно сдать кровь в лаборатории через 3 часа после приема пищи или утром натощак.
Спровоцировать ВГЧ-6 к активности может любое снижение иммунитета. Чаще всего его запускают стресс, грипп, обострение хронической инфекции. Зачастую люди связывают устало-депрессивное состояние с последствием заболевания или стресса, а на самом деле они стали триггером для активации вируса. Активный вирус живет и размножается за счет лимфоцитов — главных клеток иммунной системы. Поэтому и возникают симптомы инфекции и поражения нервной системы, которая тесно связана с иммунной. При активации вируса HHV6 его можно обнаружить методом ПЦР в соскобе из ротоглотки или в моче. Если есть высыпания на коже и повышение температуры, то можно выявить вирус герпеса 6 типа в крови.
Кому пригодится?
Врачи выделяют несколько групп пациентов, которым необходимо исследование Антитела к вирусу герпеса VI типа (Herpes simplex virus VI), IgG или выявление вирусов группы герпеса в мазке из ротоглотке Это те люди, которых беспокоят:
Как лечить?
Противовирусные препараты от других видов герпеса могут быть эффективны и при инфекции HHV6, выбор доступного на территории России лечения – в компетенции лечащего врача (в разных странах зарегистрированы разные противогерпетические препараты). Поэтому в основном проводится симптоматическое лечение плюс поднятие иммунитета.
Несмотря на все это, вирус герпеса 6 типа — не приговор. С ним вполне можно жить, как только ваш иммунитет сможет взять его под контроль. Как ни удивительно, большую помощь в этом может оказать здоровый образ жизни. Обязательно надо наладить сон: у тех, кто спит менее 6 часов в сутки, риск проявлений СХУ выше в несколько десятков раз.
Вовремя сдавайте анализы, и лечение будет наименее затратным!
Постгерпетическая невралгия
Реактивировавший вирус распространяется по ходу нервов, вызывая боль и появление высыпаний или мелких пузырьков на коже. Как правило, высыпание опоясывающего лишая и боль обычно встречаются на одной стороне туловища или головы. Чаще всего, высыпания бывают в области грудной клетки. Заболевание обычно протекает в течение нескольких недель и проходит бесследно. Но иногда вирус повреждает нервные волокна, что и проявляется болями и другими проявлениями после исчезновения высыпаний. Это и есть постгерпетическая невралгия
Симптомы постгерпетической невралгии варьируют (в зависимости от индивидуальных особенностей конкретного человека) и могут включать в себя сильные боли, онемение, покалывание, парестезии в зоне, подвергшейся вирусной инфекции. Постгерпетическая невралгия может влиять отрицательным образом, как на повседневную жизнь, так и на трудоспособность. Но, в настоящее время, существуют достаточно эффективные способы лечения этого состояния (физиотерапия, медикаментозное лечение).
Факторы риска
Опоясывающим лишаем могут заболеть только те, кто перенес ветряную оспу. Но есть определенные группы, больше подверженные постгерпетической невралгии:
Большое значение имеет ранее лечение опоясывающего лишая. Лечение, начатое в течение 2-3 дней после появления высыпаний, может помочь уменьшить симптоматику и избежать риск появления постгерпетической невралгии.
Причины
Постгерпетическая невралгия имеет определенный патогенез. Нервы по своей структуре похожи на электрические провода, которые проходят по всему телу и проводят импульсы из центральной нервной системы и обратно, с информацией о состоянии органов и тканей. Чувствительные нервы передают болевые ощущения, температуру, тактильные ощущения.
Постгерпетическая невралгия возникает, когда вирус опоясывающего лишая повреждает чувствительные нервы. Поврежденные нервы начинают плохо функционировать и посылать болевые импульсы в ЦНС. Это приводит к появлению хронических болей или нарушений чувствительности в определенных зонах тела.
Симптомы
Симптомы постгерпетической невралгии, как правило, встречаются только в области тела, пораженной опоясывающим лишаем, и включают:
Диагноз
Если появились боли после эпизода высыпаний или нарушения чувствительности, то необходимо обратиться к врачу. Диагностика основывается на истории болезни, осмотре и лабораторных исследованиях (необходимы для исключения других заболеваний). Инструментальные методы диагностики (КТ, МРТ, ЭМГ, УЗИ) назначаются только в том случае, если есть необходимость в дифференциальной диагностике.
Прогноз
ЛФК, физиотерапия и медикаментозное лечение в большинстве случаев помогают уменьшить симптоматику и восстановить качество жизни. Особенно, если лечение проводится своевременно.
Лечение
Медикаментозное лечение:
Профилактика
Определенные антивирусные препараты могут помочь предотвратить или уменьшить последствия опоясывающего лишая, таким образом, уменьшая риск постгерпетической невралгии:
Физиотерапия помогает уменьшить боль, снять воспаление. Применяются различные методики ( в том числе и чрескожная электростимуляция ).
ЛФК помогает восстановить эластичность связок и мышц. Упражнения могут проводиться как на тренажерах, так и виде гимнастики.
Иглорефлексотерапия. Этот метод достаточно эффективен для восстановления проводимости и уменьшения болевого синдрома.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Мышечные боли при герпесе чем лечить
ФГБНУ «Научный центр неврологии», Москва
Кафедра нервных болезней стоматологического факультета Московского государственного медико-стоматологического университета им. А.И. Евдокимова, Москва
Кафедра нервных болезней стоматологического факультета Московского государственного медико-стоматологического университета им. А.И. Евдокимова, Москва
Невралгия (невропатия), обусловленная опоясывающим герпесом
Журнал: Терапевтический архив. 2014;86(11): 93-99
Максимова М. Ю., Синева Н. А., Водопьянов Н. П. Невралгия (невропатия), обусловленная опоясывающим герпесом. Терапевтический архив. 2014;86(11):93-99.
Maksimova M Yu, Sineva N A, Vodop’ianov N P. Herpes zoster-induced neuralgia (neuropathy). Terapevticheskii Arkhiv. 2014;86(11):93-99.
ФГБНУ «Научный центр неврологии», Москва
Аннотация. Наиболее частым проявлением опоясывающего герпеса (ОГ) служит невралгия (невропатия). При невралгии спинномозговых и краниальных нервов выделяют 3 типа боли: 1) спонтанную, постоянную, жгучую; 2) приступообразную, острую; 3) возникающую при безболевом раздражении. На коже выявляются области гипестезии, анестезии, дизестезии. Невралгия глазного нерва (I ветви тройничного нерва) встречается в 20% случаев ОГ. Сочетание ОГ ушной раковины и наружного слухового прохода с невропатией лицевого и преддверно-улиткового нервов диагностируется как синдром Ханта. Постгерпетическая невралгия (невропатия) характеризуется болью длительностью 3 мес и более от момента появления герпетических высыпаний. Комбинированная терапия, включающая раннее применение противовирусных средств, трициклических антидепрессантов, анальгетиков и нейромидина, является наиболее эффективной при невралгии (невропатии), обусловленной ОГ.
ФГБНУ «Научный центр неврологии», Москва
Кафедра нервных болезней стоматологического факультета Московского государственного медико-стоматологического университета им. А.И. Евдокимова, Москва
Кафедра нервных болезней стоматологического факультета Московского государственного медико-стоматологического университета им. А.И. Евдокимова, Москва
ОГ часто возникает у лиц, которые подвергаются различным воздействиям, ослабляющим иммунитет (инфекции, травмы, интоксикации). Особенно часто тяжелые генерализованные формы ОГ развиваются у больных лейкозами, лимфогранулематозом, а также у лиц со злокачественными новообразованиями, пациентов, получающих глюкокортикостероиды или лучевую терапию. Эти данные позволяют считать, что после перенесенной ВО вирус может длительное время сохраняться в латентном состоянии. При ослаблении иммунитета под влиянием каких-либо заболеваний, интоксикаций, приема иммунодепрессантов латентная инфекция активизируется и обусловливает возникновение различных клинических форм болезни [3].
Обязательным компонентом заболевания является невралгия чувствительных узлов спинномозговых нервов (или чувствительных узлов черепных нервов) [4, 5]. Вирус ОГ может также поражать вегетативные узлы и вызывать менингоэнцефалит [5, 6]. Таким образом, в картине ОГ в отличие от ВО на первый план выступают не столько эпителиотропные, сколько нейротропные свойства вируса.
Рецидивы заболевания встречаются менее чем в 5% случаев и связаны со снижением иммунитета.
Патогенез. Инфицирование VZV происходит воздушно-пылевым путем. Вирус обладает нейродермотропностью. Полагают, что сначала он проникает в кожу и слизистые оболочки (СО), затем по лимфатическим путям попадает в чувствительные спинномозговые узлы и задние корешки спинного мозга. В тяжелых случаях в процесс вовлекаются передние и задние рога, белое вещество спинного мозга, головной мозг.
После перенесенной в детском возрасте ВО вирус в скрытой форме сохраняется в организме в течение всей жизни, при этом симптомы заболевания отсутствуют. VZV локализуется в задних корешках и чувствительных узлах спинномозговых нервов и чувствительных корешках и узлах черепных нервов. Общепризнано, что ОГ является типичным примером латентной вирусной инфекции и каждое ее клиническое проявление, особенно у взрослых, обусловлено реактивацией возбудителя. При виремии во время болезни (возможно, и в межрецидивном периоде) вирус может преодолевать плацентарный барьер, проникать в плод и вызывать различные патологические процессы. Особенностью хронической герпетической инфекции является постоянное наличие в крови человека специфических вируснейтрализующих антител.
Инкубационный период составляет в среднем 2-3 нед.
Клиническое течение ОГ можно разделить на 3 периода: продромальный, клинических проявлений, реконвалесценции и остаточных явлений.
В продромальном периоде появлению локальных герпетических высыпаний предшествуют, обычно за несколько дней, слабость, недомогание, повышение температуры тела. Наиболее распространенная везикулезная форма болезни начинается с лихорадки, головной боли, ощущения покалывания, жжения, зуда, болей по ходу нервных ветвей.
Период клинических проявлений (острая фаза высыпаний). Чаще всего наблюдается внезапное появление по ходу отдельных чувствительных нервов ограниченных розовых пятен, обычно диаметром 3-5 см и более, на поверхности которых уже к концу 1-х или на 2-е сутки образуются группы тесно расположенных пузырьков величиной 0,1-0,3 см и крупнее, наполненных прозрачным содержимым. Высыпание пузырьков на пятнах происходит одновременно, но сами пятна могут появляться с промежутками в несколько дней, ввиду чего общий вид сыпи может быть полиморфным. Количество очагов различно (от одного до многих); в отдельных случаях они сливаются. Через несколько дней содержимое пузырьков мутнеет, эритематозный фон обычно значительно бледнеет, и пузырьки кажутся расположенными на здоровой коже. С 6-8-го дня пузырьки начинают подсыхать, образуя корочки, которые к концу 3-й недели отпадают, оставляя легкую депигментацию.
В некоторых случаях, чаще у пожилых людей, невралгические боли различной интенсивности продолжаются в течение нескольких месяцев и даже лет после заживления герпетических высыпаний. Они вызывают снижение или потерю трудоспособности, изменяют психологический и эмоциональный статус, что приводит к формированию синдрома ПГН.
Развитие ПГН возможно без высыпаний на коже и СО (форма «зостер без герпеса»). При данной форме опоясывающего лишая больные жалуются на боль в спине, крестце, туловище, ребрах, половине лица. Часто ошибочно диагностируются межреберная невралгия, невропатия лицевого, тройничного нервов, аппендицит, печеночная колика. Диагноз ОГ может быть подтвержден результатами серологических или вирусологических исследований.
Клиническая картина ОГ сопровождается общеинфекционными симптомами и явлениями интоксикации. Лихорадка в остром периоде заболевания наблюдается в 90% случаев. Длительность периода гипертермии, которая нередко достигает 39 °С и более, составляет от 2 до 10 дней, причем у больных с участками некроза кожи период гипертермии удлиняется. Симптомы общей интоксикации, особенно выраженные в остром периоде заболевания, к 7-10-му дню уменьшаются.
За первым эпизодом ОГ обычно следует стойкая ремиссия. Заболевание рецидивирует редко (в 4% случаев) и всегда за пределами области его первичных проявлений. Как правило, рецидивы возникают у лиц с иммунодефицитными состояниями, что предполагает поиск причины иммунологической недостаточности, в том числе ВИЧ-инфекции, особенно у пациентов молодого возраста.
У отдельных больных ОГ в период очищения кожи возникает перестройка иммунологического статуса с тенденцией к развитию аллергии.
Выделяют умеренную, среднюю и тяжелую степени тяжести заболевания. Для умеренной степени характерно абортивное течение (не более 7-10 дней), при средней болезнь длится до 3 нед, для тяжелой характерно затяжное течение (более 1 мес). Установлено, что тяжесть ОГ связана с иммунодефицитным состоянием.
Критериями тяжести являются распространенные кожные высыпания, резко выраженная интенсивность болевого синдрома, тяжелые общеинфекционные и общемозговые симптомы, неврологические осложнения.
Невралгия спинномозговых нервов. При невралгии спинномозговых нервов, обусловленной ОГ, вовлекаются один или несколько чувствительных узлов и задние корешки спинномозговых нервов.
Заболевание возникает остро, повышается температура тела, появляется общая слабость. Этот период длится 2-3 дня и иногда проходит незамеченным. Затем возникает приступообразная, локальная, односторонняя боль, в ряде случаев не имеющая четкой локализации, и лишь через 1-2 дня на ограниченном участке кожи появляются папулы воспалительного характера, которые превращаются в пузырьки, наполненные жидкостью. Возникают зуд этой области, гиперемия. Боль приобретает более острый характер, становится жгучей и четко ограничивается областью иннервации корешков спинномозговых нервов. Кашель, чихание и натуживание относятся к характерным факторам, усиливающим боль. Любое движение, которое вызывает растяжение спинномозговых нервов, например наклон туловища при разогнутых коленях, подъем выпрямленной руки или ноги, вызывает боль. Одновременно могут развиваться двигательные нарушения, например парез руки (обычно при высыпаниях на шее). Слабость межреберных мышц и мышц живота часто остается незамеченной. На фоне высыпаний в области крестца может развиться нарушение мочеиспускания. Впоследствии, через 4-5 дней, происходит превращение пузырьков в корочки желто-бурого цвета. Высыпания всегда располагаются асимметрично, с одной стороны, следуя от позвоночника к грудине по ходу одного или 2-3 спинномозговых нервов. Боль обычно сопровождают парестезии (спонтанно возникающие неприятные ощущения онемения, покалывания, жжения) или снижение чувствительности кожи, болезненность кожи.
При невралгии отдельных спинномозговых корешков наблюдаются следующие характерные симптомы: боль и парестезии в области, иннервируемой спинномозговым корешком; появление и усиление боли при определенных движениях, чаще всего при наклонах, натуживании, кашле и чихании; нарушения чувствительности (гипоалгезия), иногда снижение силы иннервируемых корешком мышц.
К ведущим клиническим признакам невралгии шейных корешков относится боль в шее, распространяющаяся на руку.
Для невралгии грудных корешков характерны боль и гипоалгезия в области грудной клетки и живота. Этот синдром нередко ошибочно диагностируют как «межреберная невралгия».
При невралгии поясничных корешков наблюдаются боль, парестезии и, в дальнейшем, гипоалгезия в области поясницы, наружной поверхности бедра и голени.
ПГН спинномозговых нервов. После регресса герпетических высыпаний у 10-15% больных, чаще у пожилых, развивается ПГН спинномозговых нервов. Боль может быть постоянной жгучей или приступообразной простреливающей. Нередко она усиливается волнообразно под влиянием контрастных изменений погоды или под воздействием отрицательных эмоций. На месте бывших высыпаний отмечаются нарушения чувствительности по типу аллодинии. Степень депигментации в области высыпаний не соответствует тяжести болевого синдрома.
Диагноз ставится в случае, если боль не исчезает в течение 4 нед с момента появления высыпаний. Средняя продолжительность ПГН составляет 6-8 нед, однако боль может продолжаться годами, как при невропатии тройничного нерва.
Прогноз, как правило, благоприятный. У 50% пациентов боль прекращается в течение 1 нед, у остальных сохраняется не более 3 мес.
Первоначально боль возникает в месте локализации герпетических высыпаний. Разрешение высыпаний на коже и СО не приводит к исчезновению болевого синдрома. У больных появляется постоянная боль различной интенсивности, которая может периодически обостряться под влиянием резких изменений погоды или отрицательных эмоций. Боль может быть ноющей, тупой, режущей, давящей, зудящей. Чаще всего боль ограничивается областью иннервации основных ветвей тройничного нерва. Выраженность и стойкость болевого синдрома определяется массивностью герпетических высыпаний в остром периоде заболевания.
Выделяют два вида проявлений болевого синдрома. Боль может быть постоянной, глубинной, на фоне которой возникают приступы стреляющей боли в области бывших высыпаний, причем на самом участке отмечается полная потеря всех видов чувствительности (anesthesia dolorosa). Второй вид проявлений болевого синдрома: жгучая, разлитая боль в области дерматома, иннервируемого отдельными ветвями тройничного нерва (как правило, I ветвью), резко усиливающаяся при прикосновении к коже. Эти различия можно объяснить преобладанием структурно-функциональных изменений в периферическом или в центральном отделах тройничного нерва.
Заболевание носит хронический рецидивирующий характер. Средняя продолжительность невралгии (невропатии) не превышает 6-8 нед. Однако боль может продолжаться месяцами и годами (от полугода-года до 4-5 лет). Описан случай ПГН тройничного нерва, продолжавшейся 16 лет.
ПГН глазного нерва (I ветви тройничного нерва) проявляется болью постоянного характера в лобной области, верхней части носа, глазничной области. Несмотря на то что боль имеет умеренную интенсивность, из-за постоянного характера она переносится трудно, особенно в сочетании с зудом. Характерны кожные рубцы на фоне гипер- и депигментации кожи лба и волосистой части головы. Отмечаются снижение или выпадение поверхностной и глубокой чувствительности в области лба, верхнего века, внутреннего угла глазной щели, гипестезия или анестезия конъюнктивы и роговицы глаза.
ПГН верхнечелюстного нерва (II ветви тройничного нерва) характеризуется болями, а затем и нарушениями чувствительности в области верхней части щеки, нижнего века, наружной поверхности носа, наружного угла глазной щели, верхней губы, неба, СО десны и зубов верхней челюсти.
ПГН нижнечелюстного нерва (III ветви тройничного нерва) характеризуется болями и нарушениями чувствительности в околоушно-жевательной и нижневисочной областях, в нижней части щеки, нижней губе, подбородочной области, а также в области СО щеки, дна полости рта, передних двух третей языка, десны нижней челюсти. Наблюдается тризм или парез жевательной мускулатуры.
Невралгия узла коленца. Данная форма невралгии описана как проявление ОГ, сопровождающегося высыпаниями в области козелка и сосцевидного отростка, а также невропатией лицевого нерва (синдром Ханта) [11]. При поражении лицевого нерва пузырьковые высыпания кроме наружного слухового прохода и ушной раковины возникают в области мягкого неба, миндалин, переднелатеральной поверхности языка. Боль локализуется кпереди от ушной раковины и в области наружного слухового прохода, а также в области твердого неба, верхней челюсти и кзади от ушной раковины (в области сосцевидного отростка). Она бывает простреливающей, приступообразной и может сопровождаться изменением вкусовой чувствительности передней половины языка и сильным слюнотечением. Иногда у больных отмечаются снижение слуха, ощущение звона в ушах, горизонтальный нистагм и головокружение.
Невралгия узла коленца может протекать в легкой, выраженной и тяжелой формах. В большинстве случаев прогноз благоприятный, хотя бывают рецидивирующие формы.
При синдроме Ханта пациенты в первую очередь обращают внимание на парез мимических мышц. Боль в области уха, полости рта, языка носит умеренный характер. Невропатия лицевого нерва в зависимости от локализации сопровождается нарушением слезо- и слюноотделения, искажением вкуса на передних ⅔ языка. Известны 4 варианта этого синдрома [11, 12]:
— ОГ узла коленца без неврологических проявлений;
— ОГ узла коленца с развитием невропатии лицевого нерва;
— ОГ узла коленца с развитием невропатии лицевого и преддверно-улиткового нервов;
— ОГ узла коленца с развитием невропатии лицевого нерва, шума в ухе, снижения слуха и головокружения.
В клинической неврологии используют упрощенную классификацию синдрома Ханта.
Синдром Ханта I. Сочетание ОГ ушной раковины и наружного слухового прохода с невропатией лицевого и преддверно-улиткового нервов диагностируется как синдром Ханта I. Герпетические высыпания локализуются на барабанной перепонке, в области наружного слухового прохода, ушной раковины и передних ⅔ языка. Синдром Ханта I проявляется болью в ипсилатеральной половине лица, в глубине наружного слухового прохода и в области уха. При осмотре сначала выявляется гиперестезия, а затем гипестезия в области уха и наружного слухового прохода. Характерны асимметрия лица, сухость глаза, гиперакузия, снижение вкуса на передних ⅔ языка. Болевой синдром обычно регрессирует в течение нескольких дней после дебюта заболевания. Нарушения функции мимических мышц легкой или умеренной степени могут сохраняться в течение длительного времени.
В цереброспинальной жидкости выявляют белково-клеточную диссоциацию.
Вероятность остаточных симптомов тем выше, чем больше был промежуток времени между максимальной выраженностью двигательных нарушений и началом их регресса.
Лечение острой герпетической невралгии. В острой стадии больным назначают противовирусные средства [13, 14]: фамцикловир (0,5 г внутрь 3 раза в сутки), валацикловир (1 г внутрь 3 раза в сутки) или ацикловир (0,8 г внутрь 5 раз в сутки). Курс лечения составляет 7 дней. Рекомендуется начинать противовирусную терапию в первые 72 ч после появления герпетических высыпаний, однако ее назначение возможно и в более поздние сроки.
В последние годы одно из ведущих мест в терапии ОГ занимают препараты, стимулирующие образование эндогенного интерферона: амиксин (тилорон), неовир (оксодигидроакридинилацетат натрия), циклоферон (меглюмина акридонацетат), полудан (полиадениловая кислота/полиуридиловая кислота).
С первых дней заболевания рекомендуется назначение обезболивающей терапии. В настоящее время считается доказанным, что чем раньше начато лечение и чем быстрее достигнут анальгетический эффект, тем меньше вероятность ПГН и тем лучше прогноз.
Обезболивающая терапия включает медикаментозное лечение, блокады, физиотерапию.
Из анальгетиков применяют парацетамол в дозе 2 г/сут внутрь (по 0,5 г 4 раза в сутки), залдиар (парацетамол/трамадол) внутрь (по 1-2 таблетки 3 раза в сутки). В некоторых случаях при лечении болевого синдрома эффективны нестероидные противовоспалительные средства (НПВС).
Важным компонентом в лечении боли являются трициклические антидепрессанты: амитриптилин и нортриптилин. Нортриптилин по сравнению с амитриптилином дает эффект быстрее, уже в первые 2 нед приема. Назначается внутрь по 25 мг 3-4 раза в сутки, среднесуточная доза составляет 75-100 мг.
При тяжелом болевом синдроме применяют симпатические и эпидуральные блокады. Эпидуральная блокада обычно проводится люмбальным путем. Исследования показали эффективность как однократного введения в эпидуральное пространство местных анестетиков (лидокаин) и ГКС (метилпреднизолон), так и применения многократных эпидуральных блокад.
При появлении герпетических высыпаний местно используют 1% крем пенцикловира (фенистил ренцивир), 5% мазь или крем ацикловира, 1% гель тромантадина (виру-мерц серол), 5% линимент меглюмина акридонацетата (циклоферон), растворы анилиновых красителей (1% раствор метиленового синего или бриллиантового зеленого). Они способствуют ускорению подсыхания везикул.
В остром периоде рекомендуется применение синусоидальных модулированных токов и магнитно-лазерной терапии с использованием высокочастотного импульсного инфракрасного излучения на болевые точки.
Лечение ПГН. Назначение одного из противовирусных препаратов улучшает прогноз. Если в остром периоде ОГ проводилось лечение ацикловиром, то следует назначить фамцикловир [15]. Дозу препарата подбирают индивидуально в зависимости от выраженности болевого симптомокомплекса (0,5-1,5 г/сут). Лечение проводят в течение 7 дней.
Для купирования невропатической боли наиболее эффективны габапентин и прегабалин.
В последние годы в неврологической практике при ПГН применяют ипидакрин (нейромидин), синтезированный в Государственном институте азотной промышленности. В настоящее время этот препарат выпускается АО «Олайнфарм».
Нейромидин выпускается в виде раствора для в/м и п/к введения (ампулы по 1 мл, содержащие 0,5% (5 мг) или 1,5% (15 мг) раствор препарата), и таблетках по 20 мг. Его назначают внутримышечно (раствор) или внутрь (таблетки) 1-2 раза в сутки. Обычно лечение начинают с инъекций нейромидина (5 мг/сут), затем дозу увеличивают до 15-30 мг/сут внутримышечно в течение 14 дней с последующим переходом на таблетки (в среднем до 40-60 мг/сут, максимально 80 мг/сут) в течение 30-60 дней. Повторный курс лечения нейромидином проводится через 3 мес после первого, если остаются проявления невропатии, а первый курс был эффективным.
Нейромидин является холиномиметическим препаратом: он обратимо ингибирует ацетилхолинэстеразу и блокирует калиевые каналы клеточных мембран. В результате этих двух фармакологических эффектов облегчается нервно-мышечная синаптическая передача и улучшается проведение возбуждения по нервным волокнам.
Противопоказаниями к применению местных анестетиков служат метгемоглобинемия и повышенная чувствительность к местным анестетикам амидного типа (лидокаин, артикаин, бупивакаин и др.) или любому другому компоненту препарата.