накопление меди в организме какая болезнь
Невролог «СМ-Клиника» рассказала о течении болезни Вильсона-Коновалова у взрослых
В 1912 году одновременно в нашей стране и за рубежом была описана особая наследственная патология, которая получила свое название по авторам — болезнь Вильсона-Коновалова. Это наследственная болезнь и она опасна. Можно ли ее вылечить — выясним с экспертом.
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог, иммунолог, член
Санкт-Петербургского общества патофизиологов
ВАЛЕНТИНА КУЗЬМИНА
К.м.н., врач-невролог «СМ-Клиника»
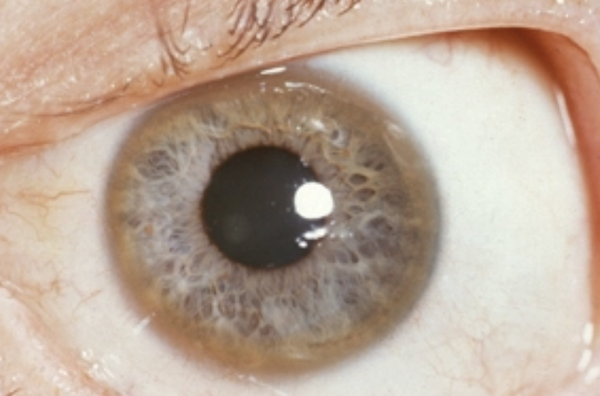
Один из самых характерных признаков болезни – это патологическое накопление меди в области различных органов, повреждение тканей, особенно – печени, проблемы нервной системы, изменения в радужке глаза.
Что нужно знать о болезни Вильсона-Коновалова
Что такое болезнь Вильсона-Коновалова
Термином болезнь Вильсона-Коновалова называют наследственную патологию. Она возникает, когда родители передают ребенку дефектный ген (АТР7В). Состояние относится к аутосомно-рецессивным патологиям, то есть возникает, если каждый из родителей несет подобный ген в своих клетках и ребенок наследует сразу оба гена – от матери и от отца.
Этот дефектный ген дает команды к синтезу белка, который регулирует обмен и перенос меди внутри организма. При его дефекте медь копится в печени, концентрируется в нервных ганглиях, откладывается в радужке глаза. Патология встречается нечасто, ее иногда очень сложно распознать, особенно, если в семье нет подобных больных.
Причины болезни Вильсона-Коновалова у взрослых
Ключевой процесс при этой патологии – наследование дефектного гена от родителей. Он располагается в 13-ой хромосоме и регулирует обмен меди.
Подавляющий объем микроэлемента (95%) переносится в тесной связке с белком плазмы – церулоплазмином. Его постоянно образует печень, и только около 5% меди переносится вместе с альбумином.
Медь нужна для участия в метаболических процессах, в том числе – окислительных. Если развивается болезнь Вильсона, выведение ее нарушается, повышается концентрация в плазме, оттуда она разносится в ткани. Основное накопление меди происходит в мозге, в области радужки, внутри печени, а также в почках. Избыток микроэлемента оказывает токсический эффект.
Симптомы болезни Вильсона-Коновалова у взрослых
При брюшной форме болезни симптомы обычно проявляются ближе к 40 годам. Среди ключевых признаков:
Самая редкая форма болезни – это экстрапирамидно-корковые расстройства. Он похожи на все формы, дополнительно будут судорожные приступы, выраженные проблемы интеллекта, расстройства движений.
Лечение болезни Вильсона-Коновалова у взрослых
Диагностика
Если речь идет о проявлении глазных симптомов, врач предварительно осматривает состояние глаз щелевой лампой для того, чтобы подтвердить наличие кольца Кайзера-Флейшера.
Показано назначение биохимических тестов крови и мочи, которые покажут повышенное содержание меди в моче и сниженную концентрацию церулоплазмина в плазме крови.
КТ или МРТ покажут атрофические процессы в области мозга и мозжечка, повреждение базальных ядер.
Дополнительно проводится консультация генетика и ряд генетических тестов, выявляющих дефектные гены.
Современные методы лечения
Основной метод лечения при этой болезни – назначение тиоловых препаратов, особенно – унитиола либо D-пеницилламина, купренила. Препараты принимают длительно, врач подбирает наиболее оптимальную дозу, которая позволит избежать побочных эффектов.
Дополнительно врач может применять препараты из группы нейролептиков, при ригидности мышц – леводопу или карбидопу.
При тяжелом течении показана трансплантация печени, иммунсупрессивная терапия. Возможно применение биогемоперфузии с изолятом живых клеточных элементов селезенки с печенью.
Дополнительно необходимо соблюдение диеты с исключением продуктов, содержащих большое количество меди.
Профилактика болезни Вильсона-Коновалова у взрослых в домашних условиях
– Для профилактики патологии, – говорит врач-невролог Валентина Кузьмина, – необходимо придерживаться диеты №5, а также ограничить потребление меди до 1 г в сутки – исключить орехи, сухофрукты, шоколад, раков, печенье, цельную пшеницу. Также рекомендован прием препаратов группы витамина В6, унитиола, триентина.
Популярные вопросы и ответы
Мы поговорили о проблемах болезни Вильсона-Коновалова, ее осложнениях и возможности самолечения с врачом-неврологом Валентиной Кузьминой.
Какие могут последствия при болезни Вильсона-Коновалова?
Среди основных последствий болезни Вильсона-Коновалова можно выделить:
Вызвать врача на дом необходимо при нарушении речи (дизартрия) и глотания (дисфагия), насильственном непроизвольном смехе или плаче, нарушении эмоционального состояния, умеренном снижении интеллекта.
Можно ли вылечить болезнь Вильсона-Коновалова народными средствами?
Нет, лечить болезнь Вильсона-Коновалова народными средствами ни в коем случае нельзя. Это только навредит и ухудшит проблемы печени и нервной системы. Обязательно обратитесь к специалисту.
Нарушения обмена меди (болезнь Вильсона) у детей
Общая информация
Краткое описание
Союз педиатров России
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Автоматизация клиники: быстро и недорого!
– Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Е 83.0 – Нарушения обмена меди.
• Экстрапирамидно-корковая форма встречается реже других форм. Типичные для гепато-церебральной дистрофии нарушения в дальнейшем осложняются апоплектиформно развивающимися пирамидными парезами, эпилептиформными припадками и тяжелым слабоумием (обнаруживаются обширные размягчения в коре больших полушарий). Длится 6-8 лет, заканчивается летально 6.
Этиология и патогенез
ATP7B – ген экспрессируется, в основном, в печени и кодирует медьтранспортирующую АТФ-азу (АТФ-аза 7В, АТФ-аза 2, АТФ-аза Р-типа). Генетически детерминируемое снижение функции медь-транспортирующей АТФ-азы в результате молекулярных дефектов в гене АТР7В приводит к снижению гепатобилиарной экскреции меди и нарушению встраивания меди в церулоплазмин, в результате экскретируется и циркулирует апоцерулоплазмин (ненагруженный медью, срок полувыведения которого сокращается вдвое, что и объясняет гипоцерулоплазминемию), а медь накапливается в различных органах и тканях, преимущественно в печени, головном мозге, роговице глаза, почках, обеспечивая полиморфизм клинических появлений БВ. Вся циркулирующая (в сыворотке крови) медь связана церулоплазмином, а парадокс БВ, при которой отмечается низкий уровень меди в сыворотке крови при перегрузке тканей, объясняется низким уровнем церулоплазмина. При тяжелых формах БВ, протекающих с цитолизом, повышение концентрации меди до нормы и выше связано с распадом перегруженных медью гепатоцитов, свободная (не связанная церулоплазмином) медь крайне токсична и провоцирует гемолитические кризы 10.
| Продукт | Медь, мг в 100г | Продукт | Медь, мг в 100г | |
| Печень телячья жареная | 23,9 | Малина | 0,170 | |
| Печень баранья жареная | 13,5 | Абрикос | 0,170 | |
| Устрицы | 7,5 | Редис | 0,150 | |
| Угри вареные | 6,6 | Яйца куриные | 0,150 | |
| Дрожжи сухие | 5,0 | Картофель | 0,140 | |
| Какао-порошок | 3,9 | Свекла | 0,140 | |
| Пюре томатное | 2,9 | Баклажан | 0,135 | |
| Семена подсолнечника | 2,3 | Киви | 0,135 | |
| Орехи кешью | 2,1 | Чеснок | 0,130 | |
| Креветки вареные | 1,9 | Крыжовник | 0,130 | |
| Крабы вареные | 1,8 | Смородина черная | 0,130 | |
| Орехи бразильские | 1,8 | Земляника садовая | 0,125 | |
| Семена тыквенные | 1,6 | Салат | 0,120 | |
| Семена кунжута | 1,5 | Груша | 0,120 | |
| Тахини | 1,5 | Капуста брокколи | 0,120 | |
| Омары вареные | 1,4 | Яблоки | 0,110 | |
| Орехи грецкие | 1,3 | Помидор | 0,110 | |
| Орехи кедровые | 1,3 | Редька | 0,100 | |
| Фундук | 1,2 | Огурцы | 0,100 | |
| Арахис | 1,0 | 0,8 | Слива | 0,087 |
| Смородина | 0,8 | Лук репчатый | 0,085 | |
| Горошек зеленый | 0,75 | Морковь | 0,080 | |
| Арахисовое масло | 0,7 | Виноград | 0,080 | |
| Грибы | 0,7 | Капуста зеленая | 0,075 | |
| Чечевица | 0,66 | Сыр Чеддер | 0,070 | |
| Греча ядрица | 0,64 | Сыр российский | 0,070 | |
| рис | 0,560 | Сыр рассольный | 0,070 | |
| геркулес | 0,450 | Апельсин | 0,067 | |
| кукуруза | 0,290 | Сыр адыгейский | 0,060 | |
| лимон | 0,240 | Дыня | 0,047 |
Болезнь Вильсона — наследственное заболевание, передающееся по аутосомно-рецессивному типу. Возникает в условиях мутаций в гене АТР7В, кодирующем белок медьтраснпортирующей АТФазы печени. Характерный признак болезни Вильсона — накопление меди в различных органах и тканях, в большей степени в печени и базальных ганглиях. Болезнь Вильсона может протекать в брюшной, ригидно-аритмогиперкинетической, дрожательной или экстрапирамидно-корковой форме. Диагностика болезни Вильсона включает офтальмологическое обследование, биохимические анализы мочи и крови, МРТ или КТ головного мозга. Основу патогенетической терапии составляют тиоловые препараты, которые могут приниматься в течении нескольких лет и даже пожизненно.
МКБ-10
Общие сведения
Болезнь Вильсона — наследственное заболевание, передающееся по аутосомно-рецессивному типу. Возникает в условиях мутаций в гене АТР7В, кодирующем белок медьтраснпортирующей АТФ-азы печени. Характерный признак болезни Вильсона — накопление меди в различных органах и тканях, в большей степени в печени и базальных ганглиях. Первооткрыватель заболевания — А.К. Вильсон, описавший заболевание в 1912 году, в отечественной медицине — Н.А. Коновалов. Патогенез болезни Вильсона был выявлен в 1993 году. Понятию «болезнь Вильсона» соответствуют также: болезнь Вильсона-Коновалова, болезнь Вестфаля-Вильсона-Коновалова, дистрофия гепатоцеребральная, дистрофия гепатолентикулярная, дегенерация лентикулярная прогрессирующая.
Причины
Ген АТР7В картирован на длинном плече хромосомы 13 (13q14.3-q21.1). Организм человека содержит около 50-100 мг меди. Суточная потребность меди для человека — 1-2 мг. 95% абсорбированной в кишечнике меди, транспортируется в форме комплекса с церулоплазмином (один из глобулинов сыворотки, синтезируемых печенью) и только 5% в форме комплекса с альбумином. Кроме того, ион меди входит в состав важнейших метаболических ферментов (лизилоксидаза, супероксиддисмутаза, цитохром-С-оксидаза и др.). При болезни Вильсона происходит нарушение двух процессов обмена меди в печени — биосинтез главного медьсвязывающего белка (церулоплазмина) и выведение меди с желчью, следствием чего становится повышение уровня несвязанной меди в крови. Концентрация меди в различных органах (чаще всего в печени, почках, роговице и головном мозге) увеличивается, что приводит к их токсическому поражению.
Классификация
Согласно классификации Н.В. Коновалова различают пять форм болезни Вильсона:
Симптомы
Для болезни Вильсона характерен клинический полиморфизм. Первые проявления заболевания могут появиться в детстве, юношестве, в зрелом возрасте и гораздо реже в зрелом возрасте. В 40-50% случаев Болезнь Вильсона манифестирует с поражения печени, в остальных — с психических и неврологических расстройств. С вовлечением в патологический процесс нервной системы обнаруживается кольцо Кайзера-Флейшера.
Брюшная форма развивается преимущественно до 40 лет. Характерный признак — тяжелое поражение печени по типу цирроза печени, хронического гепатита, фульминантного гепатита.
Ригидно-аритмогиперкинетическая форма манифестирует в детском возрасте. Начальные проявления — мышечная ригидность, амимия, смазанность речи, трудности при выполнении мелких движений, умеренное снижение интеллекта. Для этой формы заболевания характерно прогрессирующее течение, с наличием эпизодов обострения и ремиссии.
Дрожательная форма возникает в возрасте от 10 до 30 лет. Преобладающим симптомом является тремор. Кроме того, могут наблюдаться брадикинезия, брадилалия, тяжелый психоорганический синдром, эпилептические приступы.
Экстрапирамидно-корковая форма встречается весьма редко. Ее начало схоже с началом какой-либо из вышеперечисленных форм. Для нее характерны эпилептические припадки, экстрапирамидные и пирамидные нарушения и выраженный интеллектуальный дефицит.
Диагностика
Офтальмологическое исследование с помощью щелевой лампы выявляет кольцо Кайзера-Флейшера. Биохимические исследования мочи обнаруживают повышенную экскрецию меди в суточной моче, а также снижение концентрации церулоплазмина в крови. С помощью визуализационных методов (КТ и МРТ головного мозга) обнаруживают атрофию полушарий большого мозга и мозжечка, а также базальных ядер.
При диагностике болезни Вильсона неврологу необходимо дифференцировать ее от паркинсонизма, гепатоцеребрального синдрома, болезни Геллервордена-Шпатца. Основным дифференциально-диагностическим признаком этих заболеваний является отсутствие характерных для болезни Вильсона кольца Кайзера-Флейшера и расстройств обмена меди. Для подтверждения болезни Вильсона проводится генодиагностика.
Лечение болезни Вильсона
Основой патогенетического лечения является назначение тиоловых препаратов, в первую очередь — D-пеницилламина либо унитиола. Главное преимущество купренила — низкая токсичность и возможность длительного приема при отсутствии побочных эффектов. Его назначают по 0,15 г (1 капсула) в сутки (только после еды), в дальнейшем, в течение 2,5-3 месяцев дозу увеличивают до 6-10 капсул/сутки (оптимальная доза). Лечение D-пеницилламином проводится годами и даже пожизненно с небольшими перерывами (на 2-3 недели) в случае появления побочных эффектов (тромбоцитопения, лейкопения, обострения язвенной болезни желудка и т. д.).
Унитиол назначают в случае непереносимости (плохой переносимости) D-пеницилламина. Длительность одного курса лечения — 1 месяц, после чего лечение приостанавливают на 2,5-3 месяца. В большинстве случаев наступает улучшение общего состояния пациента, а также регресс неврологических симптомов (скованности, гиперкинезов). В случае доминирования гиперкинезов рекомендовано назначение небольших курсов нейролептиков, при ригидности — леводопы, карбидопы, тригексифенидила.
В случае тяжелого течения болезни Вильсона, при неэффективности консервативного лечения за рубежом прибегают к трансплантации печени. При положительном исходе операции состояние пациента улучшается, восстанавливается обмен меди в организме. В дальнейшем лечение пациента составляет иммуносупрессивная терапия. В России на сегодня постепенно внедряется в клиническую практику метод биогемоперфузии с изолированными живыми клетками селезенки и печени (т. н. аппарат «вспомогательная печень). Немедикаментозное лечение состоит в назначении диеты (стол №5) в целях исключения продуктов богатых медью (кофе, шоколад, бобовые, орехи и т. д.).
Прогноз и профилактика
В случае своевременного диагностирования болезни Вильсона и проведения адекватной медьснижающей терапии возможна нормализация общего состояние пациента и обмена меди в организме. Постоянный прием тиоловых препаратов по схеме, назначенной врачом-специалистом, позволяет поддерживать профессиональную и социальную активность пациента.
Для предотвращения рецидивов болезни Вильсона рекомендовано проведение лабораторных исследований крови и мочи пациента несколько раз в год. Необходим контроль следующих показателей: концентрация меди, церулоплазмина и цинка. Кроме того, рекомендовано проведение биохимического анализа крови, общего анализа крови, а также регулярные консультации у терапевта и невролога.
Накопление меди в организме какая болезнь
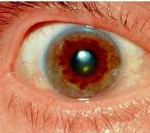
Рис. 1 Накопление меди в печени

Несмотря на повышенное выделение меди с мочой (до1г/сут), происходит отложение меди в печени с формированием цирроза, в нервной системе с двухсторонним размягчением и дегенерацией базальных ядер головного мозга, по периферии роговицы ( кольца Кайзера-Флейшера). Заболевание впервые описано К. Вильсоном в 1912г., как «Прогрессирующая лентикулярная дегенерация: семейное заболевание нервной системы, сочетающееся с циррозом печени». Заболевание наследуется по аутосомно-рецессивному типу. Его распростаненность составляет 1:30000, а частота носительства гена 1:90.
При болезни Вильсона-Коновалова клиническая картина во многом зависит от возраста. У детей чаще встречаются печеночные формы, в дальнейшем начинает преобладать неврологическая симптоматика и нарушения психики. Возможно сочетание обеих форм. При фульминантном течении, которое чаще встречается у детей и молодых людей, наблюдается прогрессирующая желтуха, асцит, печеночная и почечная недостаточность. Уровень меди в моче и сыворотке очень высокий, уровень церулоплазмина в сыворотке обычно низкий. Однако он может быть нормальным или даже высоким, так как церулоплазмин – не только белок-переносчик меди, но и реагент острой фазы. Картина хронического гепатита с желтухой, повышением трансаминаз, гамма-глобулинов при болезни Вильсона схожа с клинической картиной других нозологических форм гепатита, что требует исключения болезни Вильсона у всех больных с хроническим гепатитом, особенно у молодых больных и в случаях сочетания поражения печени с неврологической симптоматикой.
Выделяют паркинсоническую, псевдосклеротическую, дистоническую и хореическую формы (перечислены в порядке убывания частоты). Неврологическая симптоматика может появляться внезапно и быстро прогрессировать. Как правило, это происходит в молодом возрасте. К ранним симптомам относятся крупноразмашистый тремор кистей, усиливающийся при произвольных движениях, спазмы лицевой мускулатуры, затруднение письма, смазанность речи, ригидность конечностей. Интеллект обычно сохранен. Нарушения чувствительности и поражение пирамидного тракта отсутствует. При ЭЭГ выявляются генерализованные неспецифические изменения.
При адекватном лечении прогноз радикально изменяется. Даже тяжелые формы болезни на стадии цирроза печени хорошо поддаются лечению, восстанавливается качество жизни.
Накопление меди в организме какая болезнь
Т.Ю. Хайменова (1), Е.В. Винницкая (1), И.Г. Бакулин (2), Т.В. Шкурко (3), А.В. Никитина (1)
(1) ГБУЗ «Московский клинический научно-практический центр» ДЗ г. Москвы (2) ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава РФ, Санкт-Петербург (3) ГБУ «НИИ организации здравоохранения и медицинского менеджмента» ДЗМ, Москва
Введение
Болезнь Вильсона–Коновалова (БВК), или гепатолентикулярная дегенерация, – моногенное наследственное заболевание, передающееся по аутосомно-рецессивному типу, в основе которого лежит нарушение обмена меди, приводящее к избыточному ее накоплению в печени, головном мозге, почках и роговице, реже в других органах, при сниженной экскреции меди с желчью [1]. Заболевание имеет прогрессирующий характер и сопровождается снижением качества и продолжительности жизни. Впервые БВК описана К. Wilson в 1912 г. и была обозначена как заболевание, имеющее безусловный фатальный исход. За истекшие 100 лет раскрыты патогенетические механизмы заболевания, разработаны методы лечения, позволяющие на десятилетия продлить жизнь пациентам с БВК.
БВК относится к редким заболеваниям. Распространенность ее, по данным Orphanet, составляет 1–9 случаев на 100 тыс. населения (в среднем 1 на 25 тыс.), ежегодная частота выявления новых случаев – от 1 на 30 тыс. до 1 на 100 тыс. населения. Носителем дефектного гетерозиготного гена, по ориентировочным оценкам, является каждый 90–100-й (1%) человек [2]. Клиническая манифестация заболевания, как правило, происходит в раннем возрасте. В отдельных случаях дебют БВК наблюдается в более позднем возрасте – после 50 лет.
Этиология и патогенез
Причиной возникновения БВК являются мутации гена ATP7B, который кодирует медь-транспортирующую АТФазу Р-типа [3]. Ген расположен на хромосоме 13 в регионе 13q14.3. Известно более 700 различных мутаций ATP7B [4]. АТФаза 7А и АТФаза 7В – это ферменты, обеспечивающие транспорт меди в организме. АТФаза 7А обнаружена в энтероцитах и сосудистом сплетении головного мозга, она участвует в процессах всасывания меди в кишечнике и проникновении ее в головной мозг. АТФазы 7В представлена в гепатоцитах и капиллярах мозга [5], она осуществляет транспорт ионов меди из клеток и участвует в образовании из апо-церулоплазмина функционально активного церулоплазмина, который затем выделяется в кровь [6]. АТФаза 7В обеспечивает выведение меди из организма. Дефицит этого фермента нарушает выведение меди из головного мозга в кровь, из крови в желчь и далее с калом из организма, что приводит к накоплению меди в печени, селезенке, почках, головном мозге, роговице, хрусталике глаза и других органах. Накопление меди в печени вызывает некроз гепатоцитов, воспаление, фиброз, пролиферацию желчных протоков и цирроз; в головном мозге – некроз нейронов с образованием полостей (кист) [7]. Разрушение гепатоцитов влечет за собой значительный выброс меди в кровь, что может приводить к повышению ее концентрации в плазме крови, медь-индуцированному гемолизу, фульминантной печеночной недостаточности [8].
Классификация
В России приоритетной является классификация, предложенная Н.В. Коноваловым [9], согласно которой выделяют 5 форм БВК, из которых основными являются абдоминальная и церебральная. Абдоминальная форма может проявляться самостоятельным многовариабельным спектром симптомов поражения печени. Вариантами церебральной формы являются ригидно-аритмо-гиперкинетическая, дрожательно-ригидная, дрожательная и экстрапирамиднокорковая.
Клиническая картина
Течение БВК можно разделить на две стадии: латентную и стадию клинических проявлений. При латентной стадии клиническая симптоматика отсутствует, признаки заболевания и накопления меди в организме выявляются только при лабораторном обследовании. У некоторых пациентов БВК манифестирует гемолитической анемией, лейкопенией и тромбоцитопенией, нефропатией по типу тубулярного нефрита [9, 10]. При эффективном лечении дополнительно выделяют стадию отрицательного баланса меди. В курабельных случаях наблюдается регресс клинических и лабораторных проявлений заболевания [11, 12].
У детей с дефектным геном АТФазы 7В медь первоначально начинает накапливаться в печени сразу после рождения. Именно поэтому у детей БВК обычно манифестирует одним из вариантов поражения печени (абдоминальная форма), которое клинически проявляется в возрасте старше 4–5 лет, хотя практически с рождения у них регистрируется умеренно повышенный уровень трансаминаз [13]. Затем после «насыщения» печени медью, что в части случаев происходит бессимптомно, она перераспределяется системно, накапливаясь прежде всего в ЦНС, что ведет к развитию нейропсихической симптоматики, которая чаще всего развивается после 20–30 лет [14]. В роговице накопление меди происходит после «насыщения» ею печени и почти одновременно с появлением нейропсихических изменений. У части больных развивается медная «подсолнечная» катаракта [15].
У пациентов с БВК может встречаться любое поражение печени, причем «печеночные» проявления могут опережать развитие неврологических симптомов. Выраженность поражения печени может варьироваться от бессимптомного течения до фульминатной печеночной недостаточности и декомпенсированного цирроза [16, 17].
Для БВК характерно разнообразие неврологических, поведенческих и психиатрических симптомов различной степени выраженности – от незначительных до стремительно нарастающих и приводящих за короткое время к полной инвалидизации. Неврологические проявления БВК обычно выявляются в возрасте 10–35 лет, однако известны случаи манифестации в более позднем возрасте. Клиника включает дистонии, атаксии, тремор, ранний паркинсонизм с гипокинезией. Наиболее частыми являются такие симптомы, как дизартрия, саливация, нарушение мелкой моторики и ходьбы, тремор [18].
Нарушения поведения и психики не только типичны для БВК, но и в ряде случаев могут предшествовать «печеночным» и неврологическим симптомам. У детей снижается успеваемость в школе, отмечаются отставание психического развития, изменения личности, лабильное настроение, неадекватное поведение, маниакально-депрессивные проявления. Начальные симптомы часто ошибочно оцениваются как поведенческие проблемы, связанные с пубертатным периодом. Развернутые психозы с психопродуктивной симптоматикой не типичны для БВК [18, 19].
Известно, что у 15% пациентов начальным признаком БВК может быть Кумбс-негативная гемолитическая анемия. Эпизоды гемолиза бывают как острыми, так и хроническими, могут носить повторяющийся характер. Тяжелый гемолиз обычно связан с серьезным поражением печени. Массивный распад гепатоцитов приводит к высвобождению большого количества депонированной меди, которая усиливает гемолиз [20].
С БВК ассоциированы различные нарушения функции почек. В результате токсического действия меди развивается дисфункция проксимальных и/или дистальных канальцев. Снижается величина клубочковой фильтрации. Дистальный тубулярный ацидоз является фактором, предрасполагающим к развитию нефролитиаза [21].
Симптомы поражения других органов и систем для БВК нехарактерны, но в ряде случаев могут встречаться аритмии и кардиомиопатии [22], панкреатит и внешнесекреторная недостаточность поджелудочной железы [23], холелитиаз, медь-индуцированный рабдомиолиз, остеопороз и остеомаляция, артрит и артралгия, аменорея, самопроизвольный аборт [11, 24].
Диагностика
О диагнозе БВК всегда необходимо думать в тех случаях, когда у молодого пациента имеет место сочетание признаков поражения печени и нервной системы, гемолитической анемии, выявляются кольца Кайзера–Флейшера на радужной оболочке глаза, присутствует соответствующий семейный анамнез [11, 25]. Следует помнить, что на ранней стадии БВК и при неактивном циррозе печени печеночные пробы могут быть в норме или минимально измененными, а признаки поражения ЦНС и кольца Кайзера–Флейшера отсутствуют у 50% таких больных [14]. В литературе встречаются описания сочетания БВК с другими заболеваниями печени, например с хроническим гепатитом С [26].
У больных абдоминальной формой БВК могут наблюдаться гиперпротеинемия, гипергаммаглобулинемия, повышенный уровень IgG, определяются различные аутоантитела, что может ввести в заблуждение по поводу наличия аутоиммунного гепатита. Характерно, что на фоне медь-элиминирующей терапии отмечается полная нормализация уровней IgG и аутоантител. Очевидно, что у всех больных аутоиммунным гепатитом, не отвечающих на иммуносупрессивную терапию, следует исключить БВК [8, 27].
Наиболее известным клиническим симптомом БВК являются кольца Кайзера–Флейшера на радужной оболочке глаза [11, 25, 28]. Основными лабораторными тестами, применяемыми для диагностики заболевания, являются показатели обмена меди [29].
Церулоплазмин – белок, синтезирующийся в печени, представляет собой реагент острой фазы БВК. Снижение уровня церулоплазмина не является основным диагностическим критерием заболевания. Его субнормальные величины имеют низкую прогностическую значимость, однако концентрация ЦПН менее 200 мг/л считается необходимым критерием для рассмотрения диагноза БВК.
Нормальный или повышенный сывороточный уровень меди при сниженном значении церулоплазмина свидетельствует об увеличении содержания меди, не связанной в крови с этим белком, что используют в качестве диагностического теста при БВК. У большинства нелеченых больных уровень меди превышает 50 мкг/дл (в норме – 5–12 мкг/дл). Данный показатель может быть резко повышен в условиях печеночной недостаточности любой этиологии.
Суточная экскреция меди с мочой более 100 мкг (норма ≤40–50 мкг/сут) у пациентов с наличием симптоматики БВК расценивается как положительный диагностический тест.
Количественное содержание меди в ткани печени – наиболее информативный диагностический тест. Его значение выше 250 мкг/г сухого веса органа (норма – 15–55 мкг/г) является лучшим подтверждением наличия БВК. Однако указанный тест редко используется в клинической практике.
Для выявления характерных структурных изменений в ЦНС целесообразно использовать магнитно-резонансную или компьютерную томографию головного мозга [30]. Полезной может быть комплексная ДНК-диагностика в семьях пациентов, включающая поиск наиболее распространенных мутаций [31].
Лечение
Основным методом лечения БВК является применение медь-элиминирующих препаратов (хелатная терапия) и соблюдение строгой диеты со сниженным количеством меди в рационе. В настоящее время при БВК используются следующие комплексообразующие препараты: D-пеницилламин, триентин, тетратиомолибдат и димеркапрол (Унитиол) [11, 32, 33]. При прогрессировании печеночной недостаточности рекомендуется проведение трансплантации печени [11].
Из таблетированных лекарственных средств, применяемых в настоящее время в России для лечения БВК, зарегистрированы препараты D-пеницилламина (в частности, Купренил). Механизм действия D-пеницилламина связан с образованием хелатных комплексов с медью и элиминацией их с мочой, индукцией синтеза металлотионеина и переводом внутриклеточной меди в нетоксичное состояние, увеличением внутриклеточного уровня глютатиона, уменьшением воспаления и снижением активности фиброгенеза. Лечебная доза препарата составляет 1–1,5 г/сут (до 4,0 г/сут) за 30 минут до еды в 3–4 приема, поддерживающая доза – 0,75–1,0 г/сут также в 3–4 приема. Самостоятельная отмена больным D-пеницилламина на фоне улучшения состояния может приводить к развитию фульминантного гепатита.
Механизм действия триентина (триэтилентетрамина дигидрохлорид) состоит в образовании хелатных комплексов с медью и элиминации их с мочой, а также снижении всасывания меди в кишечнике. Доза триентина составляет 1–2 г/сут в 3 приема натощак.
Точка приложения препаратов цинка (оксид, сульфат, ацетат) отличается от таковой D-пеницилламина и триентина. Цинк связывает медь в кишечнике, в результате чего последняя не абсорбируется и выводится из организма с калом. Терапия цинком может способствовать отрицательному балансу меди и снижать ее накопление в организме [32–34]. Механизм действия препаратов цинка при БВК обусловлен индукцией синтеза металлотионеина (медь-связывающий белок, богатый цистеином, – эндогенный хелатор металлов) в клетках эпителия тонкой кишки, а также в гепатоцитах, и переводом меди в нетоксичное состояние. Доза составляет 150 мг/сут в 3 приема. Критериями эффективности лечения являются: улучшение общего состояния, уменьшение выраженности висцеральной и неврологической симптоматики (ослабление гиперкинезов и экстрапирамидных симптомов, снижение мышечного тонуса, улучшение координации движений, артикуляции, почерка, уменьшение тяжести в правом подреберье), уменьшение уровня свободной меди в крови, нормализация других лабораторных показателей [11, 32, 33].
Клиническое наблюдение
Больной Б. 51 года поступил в отделение хронических заболеваний печени ГБУЗ МКНЦ ДЗМ с явлениями заторможенности и спутанности сознания. При осмотре – отеки ног, увеличение живота, шаткость походки, послабление стула.
Из анамнеза: пациент родился в Москве, образование высшее, военнослужащий, женат, имеет двух дочерей. Наследственность не отягощена. Заболел остро около 30 лет назад (в возрасте 21 года), когда после участия в ликвидации последствий аварии на ЧАЭС отметил появление выраженной слабости, гиперпигментацию кожи, отеки, асцит, развитие неврологической симптоматики в виде афазии и адинамии. При обследовании было обнаружено варикозное расширение вен пищевода, что позволило сформулировать диагноз цирроза печени. После выявления сниженного уровня церулоплазмина и колец Кайзера–Флейшера больному был поставлен диагноз «болезнь Вильсона–Коновалова, абдоминальная форма, стадия цирроза печени». Начата терапия Купренилом с положительным эффектом (регресс неврологической симптоматики, асцита).
В дальнейшем пациент чувствовал себя вполне удовлетворительно, вел активный образ жизни. С 2007 г. (через 15 лет с момента манифестации заболевания) стал «забывать» принимать Купренил (перерывы в приеме до нескольких дней). К врачам не обращался, что объяснял большой загруженностью на работе.
С конца февраля 2016 г. пациент стал отмечать появление отеков ног, сонливость и общую слабость, приступов нарушения сознания по типу печеночной энцефалопатии, развился психотический эпизод (не помнил произошедшие события, не узнавал жену, был агрессивным). Направлен на стационарное лечение в ГБУЗ МКНЦ ДЗМ для коррекции терапии.
При поступлении состояние средней степени тяжести. Астенического телосложения, нормального питания, вес – 73 кг, рост – 182 см, индекс массы тела – 22,0 кг/м2. Сознание сохранено, заторможен. Тест связи чисел – более 120 секунд. Речь скандированная.
В кистях рук хореоатетоидные движения. Кожа и склеры субиктеричны. Множественные сосудистые звездочки на коже. Периферические лимфатические узлы не увеличены. Выраженные отеки голеней и стоп. Мышечная система – без особенностей. При аускультации – дыхание везикулярное, хрипов нет, частота дыхательных движений – 14 в минуту. Тоны сердца приглушены, ритм правильный, частота сердечных сокращений – 80 в минуту, артериальное давление – 120/80 мм рт.ст. Слизистая оболочка полости рта розовая, чистая. Язык влажный, чистый. Живот увеличен в размере за счет метеоризма и асцита. Печень выступает на 2 см из-под правого края реберной дуги, плотная, безболезненная. Селезенку пальпировать не удалось из-за увеличенного живота. Диурез отрицательный.
Осмотр окулиста: кольца Кайзера–Флейшнера не обнаружены.
В клиническом анализе крови: признаки анемии (уровень гемоглобина – 11,6 г/л, количество эритроцитов – 3,7×1012/л), протромбин – 85,5%.
В биохимическом анализе крови: незначительный цитолиз (АСТ и АЛТ менее 1,5 нормальных значений), выраженная гипоальбуминемия (25,4 г/л). Уровень церулоплазмина в сыворотке крови снижен до 11,6 мг/дл, уровень меди – до 22,4 мкг/дл (норма до 150 мкг/л). Суточная экскреция меди с мочой – 172,4 мкг/л и 310,8 мкг/сут (норма – менее 40–50 мкг/сут).
По данным ультразвукового исследования, выявлены признаки портальной гипертензии. При проведении эзофагогастродуоденоскопии обнаружено варикозное расширение вен пищевода 2-й степени (по Soehendra).
Лечение Купренилом было возобновлено в суточной дозе 1500 мг (6 таблеток) под контролем суточной экскреции меди с мочой в сочетании с Цинктералом (цинка сульфат) по 620 мг в сутки. Также проводилась терапия альбумином, диуретиками – спиронолактоном в сочетании с фуросемидом (под контролем веса и диуреза), L-аспартат-L-орнитином (внутривенно по 20 мл/сут, в дальнейшем – в виде гранулята по 6 г/сут), ингибиторами протонной помпы.
На фоне проводимого лечения самочувствие пациента улучшилось: приступы нарушения сознания не повторялись, стала менее выраженной заторможенность (тест связи чисел – 48 секунд), регрессировал отечный синдром (отеки ног купированы, значительно уменьшился асцит), по данным лабораторного обследования – купирование явлений холестаза, нормализация показателей альбумина. Больной был выписан в удовлетворительном состоянии. Особенностью данного случая является эффективное применение L-аспартат-L-орнитина, который в сочетании с хелатирующей терапией воздействует на явления энцефалопатии.
Таким образом, приведенное клиническое наблюдение иллюстрирует один из клинических вариантов БВК, характеризующийся латентным течением (до 20 лет), декомпенсацией цирроза печени и появлением выраженной неврологической симптоматики на фоне снижения приверженности лечению.
Литература
1. Huster D. Wilson disease. Best Pract. Res. Clin. Gastroenterol. 2010;24:531–39.
2. Reilly M., Daly L., Hutchinson M. An epidemiological study of Wilson’s disease in the Republic of Ireland. J. Neurol. Neurosurg. Psychiatry. 1993;56:298–300.
3. Merle U., Weiss K., Eisenbach C., Tuma S., Ferenci P., Stremmel W. Truncating mutations in the Wilson disease gene ATP7B are associated with very low serum ceruloplasmin oxidase activity and an early onset of Wilson disease. BMC Gastroenterol. 2010;10:8.
4. Wilson disease mutation database. Available from: http://www.wilsondisease.med. ualberta.ca//database.asp
5. Coffey A., Durkie M., Hague S., McLay K., Emmerson J., Lo C., Klaffke S., Joyce C.J., Dhawan A., Hadzic N., Mieli-Vergani G., Kirk R., Elizabeth Allen K., Nicholl D., Wong S., Griffiths W., Smithson S., Giffin N., Taha A., Connolly S., Gillett G.T., Tanner S., Bonham J., Sharrack B., Palotie A., Rattray M., Dalton A., Bandmann O. A genetic study of Wilson’s disease in the United Kingdom. Brain. 2013;136(Pt 5):1476–87.
6. Petrukhin K., Fischer S.G., Pirastu M., Tanzi R.E., Chernov I., Devoto M., Brzustowicz L.M., Cayanis E., Vitale E., Russo J.J. Mapping, cloning and genetic characterization of the region containing the Wilson disease gene. Nat. Genet. 1993;5(4):338–43.
7. Tanzi R.E., Petrukhin K., Chernov I., Pellequer J.L., Wasco W., Ross B., Romano D.M., Parano E., Pavone L., Brzustowicz L.M. The Wilson disease gene is a copper transporting ATPase with homology to the Menkes disease gene. Nat. Genet. 1993;5(4):344–50.
8. Rosencrantz R., Schilsky M. Wilson disease: pathogenesis and clinical considerations in diagnosis and treatment. Semin. Liver Dis. 2011;31:245–59.
9. Коновалов Н.В. Гепатолентикулярная дистрофия. M., 1960. 556 с.
10. Ferenci P., Czlonkowska A., Merle U., Szalay F., Gromadzka G., Yurdaydin C., Vogel W., Bruha R., Schmidt H.T., Stremmel W. Late onset Wilson disease. Gastroenterology. 2007;132:1294–98.
11. EASL Clinical Practice Guidelines: Wilson’s disease. J. Hepatol. 2012;56(3):671–85.
12. Голованова Е.В., Лазебник Л.Б., Конев Ю.В., Шапошникова Н.А. Болезнь Вильсона–Коновалова (гепатоцеребральная дистрофия, гепатолентикулярная дегенерация): диагностика, лечение и диспансерное наблюдение. Экспериментальная и клиническая гастроэнтерология. 2015;7:108–11.
13. Iorio R., D’Ambrosi M., Mazzarella G., Varrella F., Vecchione R., Vegnente A. Early occurrence of hypertransaminasemia in a 13-month-old child with Wilson disease. J. Pediatr. Gastroenterol. Nutr. 2003;36:637–38.
14. Roberts E.A., Schilsky M.L.; American Association for Study of Liver Diseases (AASLD). Diagnosis and treatment of Wilson disease: an update. Hepatology. 2008;47(6):2089–111.
15. Cairns J.E., Williams H.P., Walshe J.M. «Sunflower cataract» in Wilson’s disease. Br. Med. J. 1969;3:95–6.
16. Przybyłkowski A., Gromadzka G., Chabik G., Wierzchowska A., Litwin T., Członkowska A. Liver cirrhosis in patients newly diagnosed with neurological phenotype of Wilson’s disease. Funct. Neurol. 2014;29(1):23–9.
17. Lin L., Wang D., Ding N., Zheng C. Hepatic Manifestations in Wilson’s Disease: Report of 110 Cases. Hepatogastroenterology. 2015;62(139):657–60.
18. Svetel M., Potrebic A., Pekmezovic T., Tomic A., Kresojevic N., Jesic R., Dragasević N., Kostić V.S. Neuropsychiatric aspects of treated Wilson’s disease. Parkinsonism Relat. Disord. 2009;15:772–75.
19. Srinivas K., Sinha S., Taly A.B., Prashanth L.K., Arunodaya G.R., Janardhana Reddy Y.C., Khanna S. Dominant psychiatric manifestations in Wilson’s disease: a diagnostic and therapeutic challenge! J. Neurol. Sci. 2008;266(1–2):104–8.
20. Corte C.D., Mosca A., Vania A., Alterio A., Anna А., Nobili V. Pediatric liver diseases: current challenges and future perspectives. Expert Rev. Gastroenterol. Hepatol. 2016;10:255–65.
21. Wang H., Zhou Z., Hu J., Han Y., Wang X., Cheng N., Wu Y., Yang R. Renal impairment in different phenotypes of Wilson disease. Neurol. Sci. 2015;36(11):2111–15.
22. Factor S.M., Cho S., Sternlieb I., Scheinberg I.H., Goldfischer S. The cardiomyopathy of Wilson’s disease. Myocardial alterations in nine cases. Virchows Arch. A Pathol. Anat. Histol. 1982;397:301–11.
23. Weizman Z., Picard E., Barki Y., Moses S. Wilson’s disease associated with pancreatitis. J. Pediatr. Gastroenterol. Nutr. 1988;7:931–33.
24. Klee J.G. Undiagnosed Wilson’s disease as cause of unexplained miscarriage. Lancet. 1979;2(8139):423.
25. Steindl P., Ferenci P., Dienes H.P., Grimm G., Pabinger I., Madl C.H., Maier-Dobersberger T., Herneth A., Dragosics B., Meryn S., Knoflach P., Granditsch G., Gangl A. Wilson´s disease in patients presenting with liver disease: a diagnostic challenge. Gastroenterology. 1997;113:212–18.
26. Lembowicz K., Kryczka W., Walewska-Zielecka B., Kubicka J. Wilson’s disease coexisting with viral hepatitis type C: a case report with histological and ultrastructural studies of the liver. Ultrastruct. Pathol. 1999;23(1):39–44.
27. Gaffney D., Fell G., O’Reilly D. Wilson’s disease: acute and presymptomatic laboratory diagnosis and monitoring. J. Clin. Pathol. 2000;53(11):807–12.
28. Merle U., Eisenbach C., Weiss K.H., Tuma S., Stremmel W. Serum ceruloplasmin oxidase activity is a sensitive and highly specific diagnostic marker for Wilson’s disease. J. Hepatol. 2009;51:925–30.
29. Frommer D.J. Urinary copper excretion and hepatic copper concentrations in liver disease. Digestion. 1981;21:169–78.
30. van Wassenaer-van Hall H.N., van den Heuvel A.G., Algra A., Hoogenraad T.U., Mali W.P. Wilson disease: findings at MR imaging and CT of the brain with clinical correlation. Radiology. 1996;198:531–36.
31. Ferenci P. Wilson’s disease. Clin. Gastroenterol. Hepatol. 2005;3:726–33.
32. Członkowska A., Litwin T., Karliński M., Dziezyc K., Chabik G., Czerska M. D-penicillamine versus zinc sulfate as first-line therapy for Wilson’s disease. Eur. J. Neurol. 2014;21(4):599–606.