Нативный эмбрион что это
Что такое ооциты и как они используются при ЭКО?
Экстракорпоральное оплодотворение сегодня считается одной из самых высокотехнологичных методик для борьбы с бесплодием. Наиболее распространенной технологией, которая используется в рамках ЭКО, является применение ооцитов пациентки или донорского витрифицированного материала. Данные незрелые формы будущих яйцеклеток выступают важными элементами женской репродуктивной системы, их количество в организме напрямую связано с возрастом человека. Как правило, при ЭКО производится изъятие ооцитов пациентки, их оплодотворение и обратное подсаживание. Также для зачатия ребенка может осуществляться внедрение донорских ооцитов, которые предварительно подвергаются лабораторным анализам.
Основные характеристики
Данные структурно-функциональные единицы являются предшественниками яйцеклеток, их формирование происходит во время внутриутробного периода. К моменту рождения в организме находится в среднем около нескольких миллионов ооцитов. Клетки могут быть двух видов, что определяет возможность их использования для зачатия. Ооциты первого порядка накапливают достаточно питательных веществ и заканчивают митоз, однако только около 500 из них пройдут все стадии развития и станут яйцеклетками. Ооциты второго порядка, которые образуются из предыдущей формы, представляют собой зрелые яйцеклетки, использующиеся организмом для зачатия. Длительное хранение данных ооцитов в теле женщины может привести к появлению в них разрушительных структурных изменений, которые могут стать причиной генетических аномалий плода. Именно поэтому при зачатии ребенка после 40 лет рекомендуется использовать донорские ооциты.
Особенности процедуры
При выборе метода ЭКО требуется оценка овариального резерва, что позволяет получить информацию о количестве ооцитов в яичниках. При использовании половых клеток пациентки осуществляется их забор, отмывание и помещение в питательную среду для дальнейшего оплодотворения. Если женщина имеет недостаточное количество ооцитов или данные клетки обладают низким качеством, используется донорский материал. После оплодотворения эмбрион переносится в полость матки, данный вид ЭКО, как правило, проводится для женщин старше 35 лет. После пересадки необходимо постоянно наблюдаться у лечащего врача, регулярно сдавать анализы, делать УЗИ, для исключения негативных последствий.
ЭКО с донорской яйцеклеткой
Согласно некоторым обзорам научной литературы, 3–7% женщин во всем мире являются бесплодными. Врачи выносят такой вердикт, когда пара в течение года и дольше ведет активную половую жизнь, не пользуется контрацепцией, но не может зачать ребенка, при этом обследование показывает, что репродуктивная функция у мужчины в норме, а причина заключается в нарушениях фертильности у женщины.
В некоторых случаях таким женщинам удается забеременеть после курса гормональных препаратов. Если это не помогает, врач рекомендует экстракорпоральное оплодотворение (ЭКО). Но иногда и оно не способно решить проблему. В таких случаях практически единственным решением остается использование донорских яйцеклеток.
В России ЭКО с донорскими яйцеклетками – полностью законная процедура. Она регулируется Приказом Минздрава РФ от 31 июля 2020 г. № 803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению».
Существуют криобанки, в которых можно подобрать материал от подходящего донора. На данный момент Репробанк – один из крупнейших криобанков половых клеток в России и Восточной Европе.
В каких случаях необходимы донорские яйцеклетки?
Показания к использованию донорского женского биоматериала – это все состояния, при которых женщина не может забеременеть естественным путем и с помощью вспомогательных репродуктивных технологий:
Как проводят процедуру?
ЭКО с донорскими яйцеклетками проводится практически так же, как и обычное экстракорпоральное оплодотворение. Оно состоит из тех же этапов, часть из них проходит донор, часть – реципиент.
Последовательность действий зависит от того, какие яйцеклетки планируется использовать для оплодотворения: нативные или «свежие», то есть те, которые были получены от донора прямо сейчас, или замороженные.
Использование нативных клеток обычно отягощается сложным процессом синхронизации циклов донора и пациентки.
Мы рассмотрим второй вариант. Женщина-донор обращается в Репробанк и изъявляет желание поделиться своими половыми клетками с бесплодными парами. Мы её обследуем, после чего, если по результатам медицинского обследования нет противопоказаний для вступления в донорскую программу, проводим стимуляцию её яичников гормональными препаратами. Когда у донора созреет несколько яйцеклеток, мы извлекаем их специальной иглой через влагалище, подвергаем «быстрой заморозке» (витрификации) и помещаем в наше криохранилище.
Замороженные донорские яйцеклетки могут годами храниться в криобанке и оставаться пригодными к использованию. Это доказано многочисленными научными исследованиями. При применении замороженных половых клеток не повышается вероятность осложнений во время беременности и проблем со здоровьем у будущего ребенка. Риски не выше, чем при обычном ЭКО.
Остальные этапы проходят уже без участия донора:
Перед тем как принимать окончательное решение об использовании донорских яйцеклеток, паре рекомендуется обговорить все моменты, убедиться, что не осталось никаких сомнений и недопонимания, и оба партнера психологически к этому готовы.
Откуда берут донорские яйцеклетки? Как проверяют женщин-доноров?
Донорские клетки мы получаем от женщин, которые обращаются в Репробанк и желают помочь бесплодным парам.
У нас есть такая услуга: молодая, здоровая женщина может бесплатно сохранить свои яйцеклетки для себя на будущее, при условии, что часть из них будет передана в донорский банк.
Каждая женщина перед сдачей яйцеклеток проходит обследование:
Мы стараемся обеспечить максимально высокое качество половых клеток в нашем криобанке, поэтому все наши доноры проходят кариотипирование (оценка количества и структуры хромосом в клетках) и осмотр врача генетика.
Как правильно выбрать донорские яйцеклетки? Какую информацию может предоставить криобанк?
Обычно пары стремятся, чтобы ребенок был максимально похож на них. Чаще всего стараются подобрать внешность, близкую к внешности будущей мамы. Если это не удается, можно подобрать такого донора, чтобы ребенок стал полной копией папы.
Личность доноров яйцеклеток в Репробанке анонимна, но мы предоставляем всю важную информацию: можно выбрать группу крови и резус-фактор, цвет волос, глаз, национальность, рост, вес, увидеть фото донора в детстве. На этой странице есть специальная форма для поиска по нашей базе. Там же можно отправить заявку, задать вопрос врачу через форму обратной связи.
Безопасно ли использовать замороженные донорские яйцеклетки?
Современные технологии витрификации позволяют обеспечивать сохранность клеток и тканей в течение практически неограниченного времени. Когда яйцеклетка находится в криохранилище при очень низкой температуре, для нее как бы останавливается время. В ней прекращаются все биохимические процессы. И после разморозки ее качество ничуть не ниже, чем у «свежих» клеток.
Теоретически замороженные половые клетки можно хранить бесконечно долго. На данный момент «рекордсменом» является яйцеклетка, находившаяся в замороженном состоянии 14 лет, после чего она была успешно использована для оплодотворения, и у женщины родился здоровый ребенок. Многие яйцеклетки были успешно использованы после 5–10 лет хранения в криобанке – на этот счет уже накоплена большая статистика.
Исследования показывают, что процесс криоконсервации половых клеток не влияет на здоровье детей. Эти малыши здоровы и нормально развиваются, ничем не уступая детям, рожденным после естественного зачатия или с применением «свежих» ооцитов.
Стоимость донорской яйцеклетки в Репробанке:
Стоимость 1 яйцеклетки составляет 25 000 рублей. При приобретении от 8 шт яйцеклеток действует скидка 10%.
Каковы риски?
Как и обычная процедура ЭКО, использование донорских яйцеклеток не всегда приводит к наступлению беременности. Несмотря на то, что мы тщательно отбираем здоровых доноров и принимаем все меры, чтобы обеспечить сохранность яйцеклеток, могут вмешаться другие факторы, например, проблемы со здоровьем у женщины, из-за которых эмбрион не может нормально имплантироваться в матке и развиваться. Если процедура окончилась неудачей, её можно повторить.
Есть ли альтернативы?
Если женщина хочет завести ребенка, но категорически против экстракорпорального оплодотворения донорскими яйцеклетками, можно попробовать другие варианты:
Вот, пожалуй, и все реальные альтернативы.
Почему стоит воспользоваться услугами криобанка?
Специализированные банки, в том числе Репробанк, работают в соответствии с приказом Минздрава России №803н «О порядке использования вспомогательных репродуктивных технологий, противопоказаниях и ограничениях к их применению», принятым 31 июля 2020 года.
Выбор донорского ооцита вне специализированного банка обойдется дороже. Кроме того, зачастую это нативный донор. Этот вариант донорства несет свои риски. Здесь, помимо проблем синхронизации циклов, есть еще важный момент — количество полученных от донора яйцеклеток изначально неизвестно – можно получить как 15 яйцеклеток, так и не получить ни одной, при этом оплатив полное медицинское обследование донора, пункцию яйцеклеток и гонорар донора.
Единственное преимущество – вы видите донора лично, а Репробанк предлагает только его фото в детстве. Это подкупает многие пары, но может стать причиной очень больших проблем в будущем. Договор, заключенный между донором и реципиентом вне банка или клиники, по закону РФ считается недействительным. Семья не защищена от возможных притязаний со стороны донора в будущем. А ситуации бывают разными. Некоторые женщины испытывают большое удовлетворение от того, что помогли бесплодным парам, а у некоторых резко меняется настрой, и они начинают требовать «своего» ребенка.
Если в вашем случае показано экстракорпоральное оплодотворение донорскими яйцеклетками, свяжитесь с нами. В базе Репробанка находится более 100 доноров, и среди них наверняка найдется подходящий для вас. Опытные врачи Репробанка помогут вам сложный, на первый взгляд, выбор сделать максимально понятным и легким.
Эмбриологический протокол
Эмбриологический протокол
Оплодотворение методом ЭКО

Оплодотворение методом ИКСИ
Данная оценка проводится через час после получения ОКК, которые обрабатываются ферментом, чтобы отделить ооциты от лишних клеток. В этом случае эмбриолог с уверенностью может говорить о количестве зрелых (пригодных для оплодотворения) ооцитов.
Только хорошие ооциты подходят для оплодотворения
Эмбриолог следит за действием буквально по часам, т.к возможны разные аномальные варианты развития, которые в клинике обязательно отслеживают и культивируют отдельно. Через 16–18 часов после проведения оплодотворения в ооците появятся специфические округлые структуры — пронуклеусы. Это предшественники ядер, содержащие генетический набор как мамы, так и папы.
Ооциты (NF, 1PN) откладываются в отдельныю капли и за ними также наблюдают. Если из такого ооцита получается отличный эмбрион, то вопрос о его переносе или заморозки решается совместное с репродуктологом, эмбриологом и пациентом.
Дальнейшее развитие эмбриона, дробление, происходит в течение 6 дней.
Одноступенчатые среды
Для культивирования эмбрионов в клинике используются передовые одноступенчатые среды, которые позволяют «оставить в покое» эмбрионы до 5го дня развития.
Через сутки эмбрион уже состоит из 6–8 бластомеров. До этого момента эмбрион развивался исключительно на материнских «запасах», накопленных в яйцеклетке за время ее роста и развития в яичнике. Однако если «генетическая программа», в которой закодированы этапы нормального развития эмбриона, содержит ошибки, эмбрион (4–19% случаев) останавливается в развитии не достигнув стадии бластоцисты — так называемый «блок развития». Это природный процесс отбора генетически нормальных эмбрионов.
Наиболее точная (эффективная) оценка эмбрионов происходит на стадии бластоцисты (5–6 день после оплодотворения). И если «лучшая» бластоциста выросла из «худшего» ооцита, максимальные шансы на успешное ЭКО будут все‐таки у нее. Поэтому, уважаемые пациенты, не стоит узнавать ежедневно судьбу каждого эмбриончика. Наберитесь терпения, скоро все станет предельно ясно!
Эмбриологи используют численно–буквенную систему оценки качества, где первая цифра означает количество бластомеров, буква их качество, а вторая цифра оценка фрагментации.
Классификация бластоцит
Столбец 5, 6 — день переноса и/или криоконсервации (день 5 и 6).
При классификации бластоцист в обозначении указывают цифру от 1 до 6 (степень развития эмбриона):
Буквенное обозначение
Качество внутриклеточной массы, из которой будет развиваться зародыш:
Качество трофэктодермы (TE), которая обеспечит прикрепление эмбриона к эндометрию и разовьется в плаценту
У вас остались вопросы?
Наша клиника готова ответить на все интересующие вас темы, и поддержать в трудные минуты. Просто оставьте заявку, и мы свяжемся с вами для обсуждения всех деталей.
Оценка качества эмбрионов
Центральным звеном клиники ЭКО является эмбриологическая лаборатория. Для каждой попытки ЭКО заводится «Эмбриологический протокол», в котором отражается судьба каждого эмбриона от момента получения ооцитов и до момента переноса или замораживания.
Сразу после получения ооцитов и сперматозоидов производится их морфологическая оценка. По результатам анализа эякулята (спермограмме) принимают решение о способе оплодотворения – ЭКО или ИКСИ.
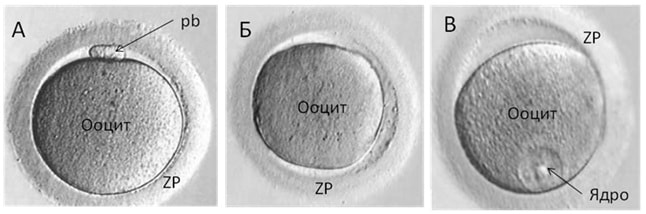
Описание: День 0. Непосредственно после пункции оценивают зрелость полученных ооцит-кумулюсных комплексов (ОКК). ОКК с прозрачным кумулюсом как правило содержит зрелый ооцит и получает оценку «1-1».При пункции возможно получение зрелых, незрелых, а также дегенеративных и разрушенных яйцеклеток. Точная оценка состояния ооцита возможна только после его очистки перед проведением ИКСИ.
В зрелых, готовых к оплодотворению ооцитах определяется первое полярное тельце. В эмбриологическом протоколе зрелый ооцит обозначают MII.
Если процесс созревания ооцита в фолликуле нарушен или неправильно введен триггер (ХГ), то существует большая вероятность получения незрелых клеток, обозначаемых – MI и GV (Рис.1). Возможна и полная дегенерация ооцита (Deg).
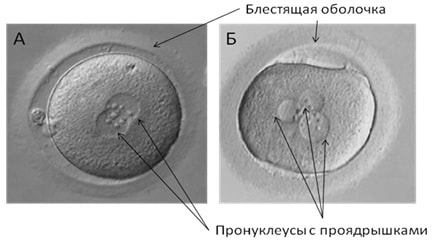
Через 18-20 часов после добавления сперматозоидов или ИКСИ (1-е сутки) при нормальном оплодотворении образуются два пронуклеуса. Это предшественники ядер будущих клеток-бластомеров, на которые начинает делиться оплодотворенная яйцеклетка. При правильном оплодотворении оба пронуклеуса четко различимы. В этом случае им присваивают оценку 2pN. Если пронуклеусов не видно, что обычно связано с отсутствием оплодотворения, в протокол записывается 0pN. При неправильном оплодотворении возможно появление нескольких пронуклеусов, что отражается в записи, например 3pN, 6pN и т.д.(Рис2). «Неправильно» оплодотворенные ооциты не пригодны для дальнейшей работы и утилизируются.
Рис 2. Первый день развития in vitro – формирование зиготы и образование пронуклеусов. А – 2pN (нормальное оплодотворение) – два пронуклеуса Б – 3pN (аномальное оплодотворение) – больше, чем два пронуклеуса.
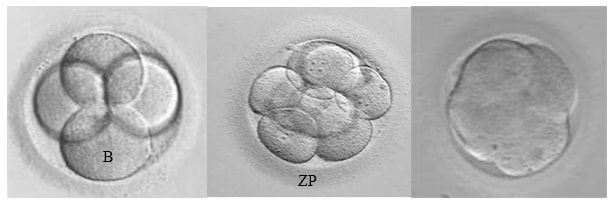
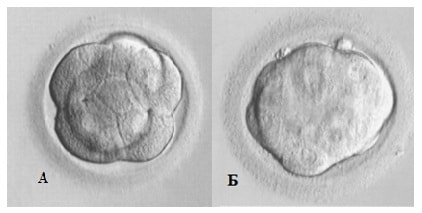
Дальнейшее развитие эмбриона, дробление, происходит в течение пяти-шести дней. Оценка качества эмбрионов проводится через 40-42 часа (2 сутки), 72-74 часа (3 сутки) и 120 часов (5 сутки) после оплодотворения. Дробление эмбриона должно быть симметричным (получаются бластомеры одинакового размера) и равномерным (все бластомеры претерпевают деление). Для наглядности эмбриологи используют численно – буквенную систему оценки качества, где цифра означает количество бластомеров, а буква их качество. Для обозначения эмбриона хорошего качества используется буквенный индекс «А», среднего «B», низкого «С». Возможны и промежуточные варианты, например АВ, ВА, ВС, СВ, когда сложно дать однозначную оценку (Рис3).
2-й день (4А) 3-й день (8А) 4-й день (comp)
Рис 3. Дробление эмбриона в течение первых трех суток in vitro и компактная морула на 4-й день развития. Представлены эмбрионы отличного (А) качества. B – бластомер ZP – блестящая оболочка.
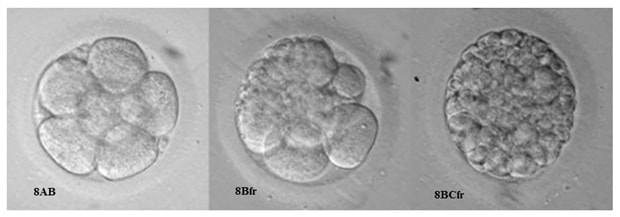
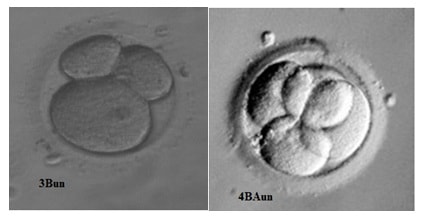
Рис 4. Дробление эмбриона в течение первых трех суток in vitro. Представлены эмбрионы хорошего (ВА, В) и удовлетворительного (ВС) качества. Во втором ряду эмбрионы с неравномерным дроблением (3Bun и 4BAun).
К концу третьих и на четвертые сутки культивирования эмбрион начинает компактизацию (границы его клеток становятся неразличимы) и готовится к образованию бластоцисты. Его клетки могут быть частично (p.comp) или полностью компактизованы (comp) (Рис.5). Обычно оценка эмбрионов на четвертые сутки не проводится ввиду малой информативности данной стадии развития. Однако наличие компактизации на вторые сутки может свидетельствовать об аномальном развитии и обязательно должна отражаться в эмбриологическом протоколе.
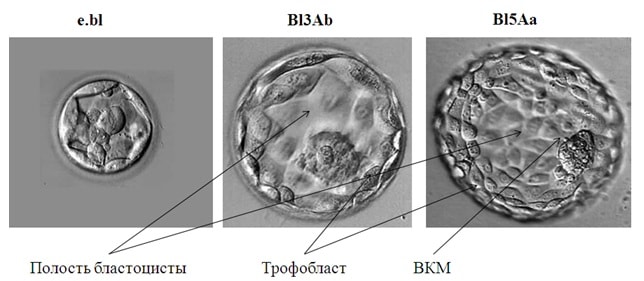
На пятые сутки, примерно через 120 часов после оплодотворения эмбрион образует бластоцисту (Bl) (Рис.6). Оценка качества бластоцист подразумевает ее размер, который отражается цифрами от 1 до 5; состояние внутренней клеточной массы (ВКМ) (от «A» до «С») и окружающих ее клеток – трофобласта (от «а» до «с»). Лучшими для переноса будут бластоцисты размера от 3 до 5, имеющие многоклеточную ВКМ и трофобласт – Bl4Aa, Bl4Ab. Бластоцисты среднего качества обозначаются как – Bl2Bb, Bl3Bb, а плохого – BlCc.
Рис 6. Бластоцисты на пятый день развития in vitro. e.bl – ранняя бластоциста, Bl3Ab – экспандированная бластоциста, Bl5Ab – бластоциста перед хетчингом, ВКМ – внутренняя клеточная масса.
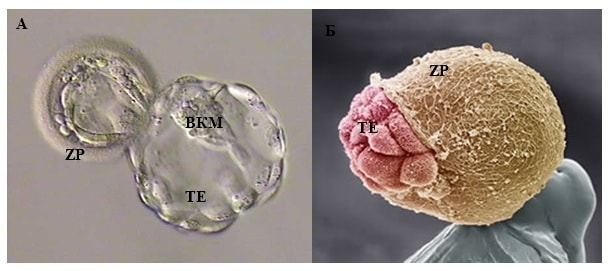
Дальнейшее развитие эмбриона происходит уже в матке после имплантации. Для успешной имплантации бластоцисте необходимо выйти из окружающей ее блестящей оболочки. Данный процесс называется вылупление, или хетчинг. В случае, когда эмбриолог отмечает изменения блестящей оболочки и после криоконсервации эмбрионов процесс самостоятельного вылупления бластоцисты может быть затруднен и его возможно облегчить применяя вспомогательный хетчинг. В нашем центре мы используем наиболее эффективный лазерный вспомогательный хетчинг.
Самая высокая частота оплодотворения получена при переносе эмбрионов на стадии бластоцисты. Так, в нашем центре она составляет 53%. В то время, как при переносе на стадии 6-8 бластомеров – 47%.
Замораживание и ПГД также лучше всего выполнять на стадии бластоцисты. Однако, не все эмбрионы доходят до бластоцисты. Поэтому общепринятым считается следующий подход: если на 5 день культивирования имеется меньше 5 эмбрионов, как минимум один переносят, остальные оставляют до 5 дня. Из достигших бластоцисты еще один может быть перенесен (двойной перенос), остальные замораживают. Если на 3 день эмбрионов 5 и больше, их не переносят и оставляют культивировать до 5 дня. На 5 день одну, реже две бластоцисты переносят, остальные замораживают.
В заключение следует отметить, что описываемые морфологические критерии оценки качества эмбрионов являются основными, необходимыми, но не всегда достаточными для выбора эмбриона для переноса. Так, нередко после переноса эмбрионов высшего качества имплантация не наступает и, наоборот, бывают случаи наступления и успешного развития беременности при переносе эмбрионов плохого качества. Поэтому существуют дополнительные способы прогноза имплантации эмбриона (time-laps, ПГС, анализ метаболитов и др.), которые дополняют морфологические критерии и обеспечивают в совокупности выбор лучшего эмбриона.
Бластоциста в процессе хетчинга (выхода из блестящей оболочки для имплантации)
Скидка 50% на первичный прием репродуктолога
Заполнив анкету для будущих родителей, вы сэкономите время врача на первичном приеме, поэтому он будет для вас стоить 50% от обычной цены.
Оценка качества эмбрионов в программах ЭКО
Несмотря на то что результативность программ ЭКО зависит от множества факторов, главным и решающим этапом, практически определяющим успешность программы, является эмбриологический. А так как различные манипуляции с эмбрионом человека – это передний край современной науки, можете представить себе сложность терминологии, которую используют эмбриологи в своей повседневной деятельности. Ясности не добавляет и обилие различных классификаций и методов оценки качества используемых клеток.
Мы постараемся доступным языком объяснить, что подразумевается под непонятными сочетаниями букв и цифр и дать понимание того, на основе каких данных врачи принимают решения и дают прогнозы на исход программ ЭКО.
Главный эмбриолог, к.б.н.
Хотим сразу предупредить — ни в коем случае не стоит забывать, что для того, чтобы самостоятельно оценить перспективы и принять решение о переносе эмбриона нужно быть настоящим специалистом, имеющим помимо специального образования достаточный опыт.
В каждом конкретном случае решение и прогноз основывается на совокупности всех известных данных и чаще всего является коллективным решением врача и эмбриолога. Главная сложность состоит в том, что каждому этапу развития эмбриона соответствует своя система оценки качества и способ записи этой оценки. И для того чтобы понимать обозначения вроде «8с» необходимо хотя бы немного разобраться в содержании этих этапов и сопутствующих терминах.
День первый
На первом этапе эмбриолог оценивает признаки оплодотворения после проведенной процедуры ЭКО, ИКСИ, ИМСИ или PICSI. На этом этапе в эмбрионе оценивают наличие, количество, симметричность, внутреннее строение и внешний вид пронуклеусов.
Пронуклеусы — это ядра мужской и женской половых клеток еще не слившихся и несущих одинарный набор хромосом.
По их количеству и внешнему виду оценивают жизнеспособность эмбриона и перспективы возникновения патологий. В норме их должно быть два, они должны иметь относительно равные размеры, находиться рядом и иметь внутри «ядрышки» — пронуклеоли тоже в определенном количестве и расположенные определенным образом. На этом этапе может формироваться множество патологий, например, при присутствии только одного пронуклеуса оплодотворение и не сможет произойти, ведь именно это образование и есть носитель генетического материала, а без участия противоположного пола размножаться мы еще не научились. Пронуклеусов может оказаться и три. Такие эмбрионы часто несут аномальный, тройной набор хромосом и нежизнеспособны. Обычно они погибают до имплантации (прикрепления к стенке матки) или приводят к замершей беременности. Такие эмбрионы отбраковываются и не используются в программах ЭКО.
День второй
Вторые сутки знаменуются соединением ядер женской гаметы и мужской, а также процессом дробления зиготы, которая на этой стадии становится эмбрионом. Численность бластомеров (эмбриональных клеток) – 2–4, но их объем не увеличивается.
Дробление эмбрионов оценивается специалистом по таким критериям:
Уровень фрагментации и численность бластомеров классифицируется по типам следующим образом:
Самый качественный эмбрион — 4А, где 4 — количество бластомеров, А — отсутствие фрагментации.

День третий
Продолжается дробление эмбриона, у которого насчитывается от 4 до 9 бластомеров. В начале третьего дня развития запускается собственная генетическая программа, которая в некоторых случаях содержит «опечатки». До этого эмбрион для своего роста «пользуется» веществами, накопленными яйцеклеткой во время ее созревания. Если эмбрион имеет мутации в программе («блок развития»), то далее он не развивается. Это происходит примерно в 20% случаях.
Причиной «блока развития» может быть низкокачественная семенная жидкость или яйцеклетка. Изначальное неудовлетворительное развитие эмбриона свидетельствует о проблемах с яйцеклеткой, если эмбрион «страдает» с третьих суток культивирования, то сперма была ненадлежащего качества. «Блок развития» – это так называемый естественный отбор, эволюционный спасительный механизм, который останавливает развитие некачественных эмбрионов. Как в дальнейшем будет развиваться и расти эмбрион зависит от сформированного генома и своевременности начала его функционирования.

День четвертый
К этому сроку эмбрион содержит до восьми бластомер. Клетки контактируют значительно активнее, поверхность у эмбриона немного сглаживается. Культивирование эмбриона третьи сутки характеризуется началом такого процесса, как компактизация, когда границы эмбриональных клеток различить невозможно. Компактизация бывает частичная или полная. Если этот процесс произошел на второй день, то возможно эмбрион развивается неправильно, с отклонениями, что отображается в эмбриологическом протоколе. Готовится переход эмбриона в бластоцисту.
В моруле (трехдневный эмбрион) содержится до 16 бластомеров.
При естественном зачатии на этом сроке эмбрион транспортируется из фаллопиевых труб в матку. По окончании четвертых суток происходит кавитация, когда внутри эмбриона образуется пустота. В процессе эмбрионального роста за пределы зародышевой оболочки выходит определенное количество клеток. Эти клетки при необходимости генетического исследования забирают на анализ. Диагностику проводит эмбриолог на 5–6 сутки, прокалывая зародышевую оболочку. Биопсия абсолютно безопасна для эмбриона и не вредит его развитию. До получения диагностических данных эмбрионы криоконсервируют.
Результаты исследования напрямую повлияют на дальнейшую «судьбу» эмбриона, характеристики которого никак не меняются после размораживания. Современные безопасные технологии замораживания биоматериала позволили широко внедрить в различные программы ВРТ генетическую диагностику. На четвертый день оценка эмбриона малоинформативна, но его можно оценить по численности компактизированных клеток. Чем больше таких клеток, тем вероятнее эмбрион станет бластоцистой.
Оценивание компактизации происходит по классам:
Не во всех лабораториях происходит оценка по такому критерию.

День пятый
На данном этапе, включающем период с конца четвертого до начала шестого дня, морула, полость которой составляет половину своего объема, становится бластоцистой, состоящей из двух типов клеток:
Ооцит окружен блестящей оболочкой плотной консистенции (Zona pellucida), выполняющей две функции: она препятствует проникновению в яйцеклетку более одного спермия и удерживает вместе бластомеры. По мере роста внутриэмбриональная полость расширяется, приводя к разрыву оболочки, в результате чего происходит выход бластоцисты или «хэтчинг» (вылупление). На этом этапе оценка эмбриона происходит по таким критериям:
Качество обозначается цифрами (1–5), количество — буквами (А-С).
На пятый день бластоцисты переносят в матку или замораживают. Бластоцисты оценивают по степени зрелости (бластуляция):

Оценка эмбриобласта
Важнейший критерий внутриклеточной массы (ВКМ) – плотность, сгруппированность. Эмбрион считается более качественным, если отмечается высокая плотность ВКМ.
Критерии трофэктодермы – количество и маленький размер:
Степень приживаемости эмбрионов в полости матки оценивают спустя две недели по исследованию крови на ХГЧ. Более достоверная информация будет получена с помощью УЗ-диагностики через три недели. Вероятность наступления беременности зависит во многом от качества имплантированных эмбрионов. Морфологические данные, используемые для оценивания эмбрионов, являются необходимыми и основными, но этого не всегда достаточно. Иногда при переносе высококачественных эмбрионов они не имплантируются. В других случаях при переносе эмбрионов невысокого качества наступает беременность. Поэтому эмбриологи используют дополнительные варианты оценивания, позволяющие спрогнозировать имплантацию.
Развитие эмбрионов является сложным трудоемким процессом, в котором нужно учитывать массу тонких нюансов, что под силу только высокопрофессиональным специалистам. Если в ходе проведения программы ЭКО удалось довести 40% эмбрионов до этапа бластоцисты отличного качества, то программа считается успешной.
В этом плане криотехнологии, применяемые в протоколах ЭКО, неоценимы, поскольку есть возможность не только перенести в матку высококачественные эмбрионы, но и заморозить оставшиеся. Это преимущество позволяет использовать криозамороженный биоматериал при следующем переносе, минуя несколько небезопасных для здоровья и дорогостоящих этапов.
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.