краевые костные разрастания тел позвонков грудного отдела позвоночника что это
Остеофиты позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
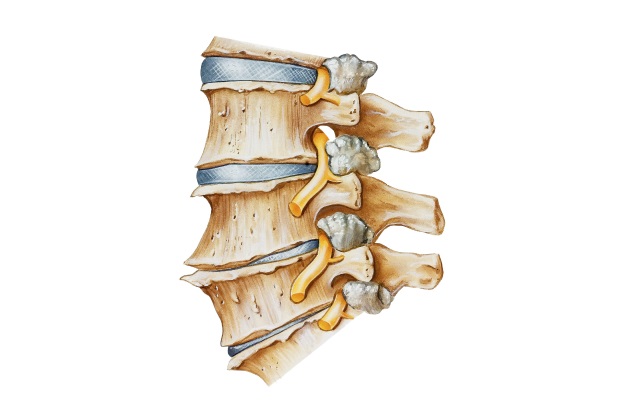
Остеофиты — патологическое разрастание костной ткани или перерождение ткани связок, образующее заостренные шипы или наросты по краям сегментов позвоночника. Развитию патологии способствуют возрастные дегенеративные изменения, постоянные нагрузки, излишняя масса тела и малоподвижный образ жизни. В качестве последствий больному человеку грозят неврологические осложнения, возникновение сильных болей, потеря подвижности и инвалидность. Для лечения используют консервативный и хирургический методы. Рассмотрим, что это такое остеофиты или краевые костные разрастания тел позвонков, возможно ли приостановить процесс и какое лечение эффективно.
Рассказывает специалист ЦМРТ
Дата публикации: 19 Мая 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины образования остеофитов
Медиками выявлен ряд причин, влияющих на развития остеофитов:
На образования остеофитов влияют недостаток витаминов и недостаточное питание, стрессы, вредные привычки, гормональные сбои, малоподвижный образ жизни и плохая экология. Риск увеличивается с возрастом, поэтому с 40 лет необходимо проходить ежегодные обследования.
Симптомы
Патология дает общие и различающиеся в зависимости от локализации симптомы.
Остеофиты шейного отдела позвоночника — головокружение и головные боли, звон в ушах, иррадиация боли в плечи, руки.
Остеофиты грудного отдела позвоночника — усиление боли при чихании, глубоких вдохах или кашле.
Остеофиты поясничного отдела позвоночника — иррадиация боли в ягодицы, стопы, нарушение мочеиспускания.
К общей симптоматике относят:
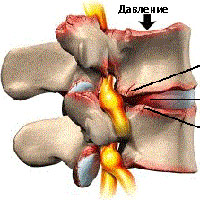
При разрастании костной ткани происходит сдавливание спинного мозга и сосудов, нарушение нервной проводимости и питания поврежденных областей, возникают осложнения неврологического характера.
Классификация и виды
Остеофиты классифицируют по локализации, генезу, структуре и форме наростов. По области образования выделяют следующие виды: передние, задние, переднебоковые (клювовидные) и заднебоковые. Последние опасны при локализации в шейном отделе — при разрастании или дорсальном выпячивании диска воздействуют на спинной мозг и нервные окончания.
В зависимости от причины возникновения, различают следующие виды:
Как диагностировать
Диагностика заключена в проведении детального и неврологического осмотра для оценки чувствительности нервных корешков, выявления компрессии.
Аппаратная диагностика включает:
Комплексное обследование поможет составить полную клиническую картину и выработать адекватные меры лечения.
Остеофиты позвоночника
Причины
Повседневные нагрузки на позвоночник со временем приводят к дегенерации межпозвонковых дисков и изнашиванию суставов позвоночника. При сочетании таких факторов как возраст, травмы, плохая осанка увеличивается воздействие на костные структуры и суставы позвоночника. По мере изнашивания межпозвонкового диска происходит большая нагрузка на связки и суставы, что приводит к утолщению связок, накопление извести в связках, а также трение в суставах, в свою очередь, ведет к избыточному росту костных образований. Это способствует образованию остеофитов.
Дегенеративные изменения в тканях начинаются уже в молодом возрасте, но обычно это медленный процесс и не приводит к воздействию на нервные структуры до тех пор, пока человек не достигает возраста 60-70 лет.
Факторы, которые могут ускорить дегенеративный процесс и рост остеофитов в позвоночнике, включают в себя:
Наиболее частой причиной развития остеофитов считается артроз фасеточных суставов, что нередко способствует возникновению болей в спине у пациентов в возрасте старше 55 лет. Артроз фасеточных суставов может приводить к болям в пояснице и скованности в утренние часы, болевой синдром по мере двигательной активности уменьшается, а к вечеру вновь усиливается.
Наиболее распространенной причиной шейного и поясничного остеоартрита является генетическая предрасположенность. Пациенты могут отмечать появление симптомов остеоартрита в возрасте от 40 до 50. Мужчины более склонны к развитию симптомов в более раннем возрасте, однако у женщин с наличием остеофитов симптоматика бывает более выраженной.
Симптомы
Наиболее частыми симптомами являются боль в пояснице или боль в шее, вследствие воспалительных процессов в суставах и мышечного спазма, как реакция на воспаление. Типичные симптомы включают в себя:
Симптомы, обусловленные остеофитами усиливаются при физических нагрузках и уменьшаются после отдыха. Кроме того, симптомы могут уменьшаться после наклона туловища вперед и сгибании в талии. При компрессии остеофитами нервов могут появиться следующие симптомы:
В очень редких случаях могут быть нарушения функции кишечника и мочевого пузыря. Но такие симптомы могут быть связаны не только с остеофитами, но и с такими заболеваниями, как сахарный диабет, нарушение кровообращения в конечностях, опухоли спинного мозга, переломы позвоночника, инфекции позвоночника. Кроме того, многие симптомы при остеофитах аналогичны таковым при ревматологических заболеваниях (ревматоидный артрит, СКВ), а также похожи на симптомы при компрессии грыжей диска нервных корешков. В связи с тем, что симптомы при остеофитах схожи с другими медицинскими состояниями, необходимо полноценное обследование для выяснения точного диагноза.
Диагностика
Диагностика начинается с клинического обследования. Врач должен сначала провести детальный осмотр, неврологическое обследование для оценки работы нервных корешков и выявление признаков компрессии корешков или спинного мозга. На основании осмотра, истории заболевания, жалоб пациента врач назначает необходимый план обследования, включающий следующие методы исследования:
ЭНМГ позволяет определить нарушение проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения нервных волокон. Рентгенография нередко назначается в первую очередь для диагностики остеофитов и позволяет визуализировать остеофиты в позвоночнике. Кроме того рентгенография позволяет обнаружить и другие изменения в костных тканях позвонков.
Компьютерная томография (КТ) или МРТ может предоставить более подробную информацию об изменениях в структурах позвоночника как в костных, так и мягкотканных, и обнаружить наличие компрессии нервных корешков или спинного мозга.
Данные нейровизуализации позволяют врачу выбрать адекватную тактику лечения как консервативную, так и в случаях необходимости оперативную, в зависимости от наличия признаков компрессии нервных структур в корреляции с клиническими данными.
Лечение
Существует широкий спектр возможных вариантов лечения остеофитов, сопровождающихся симптоматикой.
У большинства пациентов с мягкой или умеренной компрессией нервов и раздражением от остеофитов возможно консервативное лечение.
Медикаментозное лечение, например противовоспалительные препараты или мышечные релаксанты, в течение нескольких недель.
Покой в течение короткого промежутка времени, который позволяет уменьшить воспалительные явления в суставах.
ЛФК. После уменьшения болевой симптоматики подключаются физические упражнения с постепенным увеличением объемов нагрузки.
Мануальная терапия и массаж позволяют увеличить мобильность двигательных сегментов, снять мышечный спазм.
Эпидуральные инъекции стероидов могут быть полезны при воспалительных процессах в фасеточных суставах, позволяя уменьшить воспаление, отек, и, таким образом, улучшить симптоматику.
Физиотерапия. В настоящее время существуют физиотерапевтические методы лечения (например, ХИЛТ – терапия или УВТ) которые позволяют добиваться хороших результатов лечения.
В тех случаях, когда консервативное лечение оказывается не эффективно или же есть выраженная компрессия корешков или спинного мозга, необходимо решать вопрос об оперативном лечении.
Задача хирургических методов лечения это провести декомпрессию нервных структур. Удаление остеофитов позволяет избавиться в большинстве случаев от симптоматики. Но иногда бывает так, что неврологическая симптоматика может сохраняться и в послеоперационном периоде, и в таких случаях имеет место длительный период компрессии нервных структур и необратимые изменения в нервных волокнах. Или: Но в некоторых случаях неврологическая симптоматика может сохраняться и в послеоперационном периоде, и тогда наиболее вероятен длительный период компрессии нервных структур и необратимые изменения в нервных волокнах.).
Исследования показали, что возраст не является основным фактором, определяющим возможность проведения оперативного лечения остеофитов. Тем не менее, заболевания, часто связанные с возрастом, такие, как гипертоническая болезнь, диабет, заболевания сердца могут увеличивать риск хирургических операций и замедлять восстановительные процессы, и, следовательно, должны приниматься во внимание при принятии решения об оперативном лечении.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Остеофиты: тернистый путь болезни
Остеофиты – костные наросты, свидетельствующие о нарушении в опорно-двигательном аппарате человека.
Причины возникновения остеофитов
Стать причиной развития остеофитов могут:
Риск образования остеофитов повышает генетическая предрасположенность, вредные привычки и плохая экология. На прогрессирование проблемы может воздействовать любой фактор, который прямо влияет на прочность костей (например, гормональные сбои, стрессы, возрастные изменения, гиподинамия).
Чаще всего остеофиты наблюдаются у пожилых людей, однако начало патологического процесса нередко приходится на возраст 40 лет. Поэтому начиная с этого рубежа следует заняться профилактикой проблемы и устранением ее возможных причин.
Воспаление костной ткани
Дегенеративные процессы в костной ткани
Наиболее распространенными дегенеративными заболеваниями суставных хрящей и костной ткани являются остеоартроз, остеохондроз и спондилез. При деформирующем артрозе остеофиты могут проявляться как самостоятельное явление без деградации кости. Чаще всего они наблюдаются по краям суставных поверхностей (т.н. краевые остеофиты). Несмотря на сохранность кости, наросты следует лечить как можно раньше: со временем они могут стать настолько массивными, что почти полностью закроют просвет суставной щели. Такая проблема называется сращением сустава и лечится исключительно хирургическим путем. В некоторых случаях удаление массивных остеофитов невозможно, поэтому сустав заменяют полностью (в случае, если остеофиты выросли на позвонках, удаляют их дуги).
Перелом костей
При нелеченном или неправильно сросшемся переломе костей опорная нагрузка на сустав распределяется неправильно. Это приводит к “перекосу”, при котором одна сторона суставной поверхности истирается и сильнее и начинает обрастать остеофитами. Возможен и другой сценарий развития патологии: при сильных или оскольчатых повреждениях кости возможен надрыв надкостницы. В этом случае она начинает костенеть и обрастать остеофитами, также возможна кальцинация (обызвествление) сухожилий. Спровоцировать развитие остеофитов могут не только переломы и трещины, но и сильные ушибы надкостницы, вывихи.
Длительное пребывание в вынужденной позиции
Следует отметить, что с проблемой длительного пребывания в вынужденной позиции часто сталкиваются спортсмены, офисные сотрудники, маляры и каменщики, продавцы. Остеофиты такого рода возникают в области поясницы, суставов кисти, тазобедренных суставов, пяточного бугра, коленей, голеностопа, локтей и позвоночника.
Длительное пребывание в одной позиции – частая причина появления остеофитов
Опухолевые заболевания костной ткани
Остеофиты могут возникать как следствие и доброкачественных, и злокачественных опухолей. Доброкачественные образования чаще провоцируют образование т.н. губчатых остеофитов, призванных защитить синовиальный хрящ там, где его рост нарушается. При злокачественных опухолях остеофиты чаще приобретают вид шпор и козырьков.
Эндокринные заболевания
Заболевания эндокринной системы (гипо- и гипертиреоз, акромегалия), гормональные сбои (например, дисфункция яичников) и возрастные гормональные изменения (после климакса) также оказывают негативное влияние на скелетную систему человека. Нередко остеофиты возникают вследствие неврогенных факторов (стресса, депрессии, психоэмоциональных нагрузок) или длительного приема гормональных препаратов (особенно при самолечении и неправильном подборе дозировки).
Виды остеофитов
Помимо этиологии остеофитов, критерием для классификации наростов является их локализация. Она не только имеет значения для подбора терапевтических мер, но и может дать подсказку о причинах патологии.
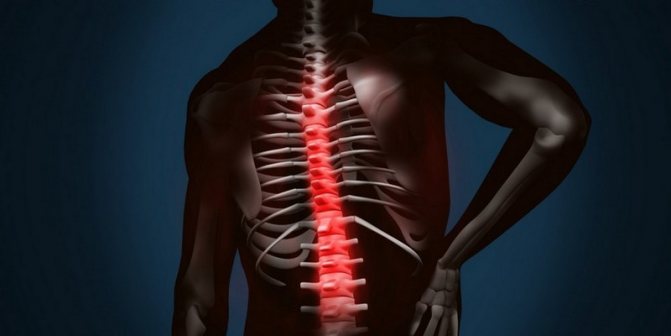
Остеофиты позвоночника
Остеофиты позвоночника являются неотъемлемым спутником спондилеза. На данных этапах они хорошо поддаются лечению при помощи лечебной физкультуры и физиотерапии, ортопедической коррекции (ношение корсета) и медикаментозной терапии.
Признаками остеофитов в позвоночнике служат:
У некоторых больных образование остеофитов в позвоночнике протекает практически бессимптомно, что мешает в полной мере оценить распространенность этой патологии. Однако врачи бьют тревогу: человеческий позвоночник анатомически плохо приспособлен к нагрузкам, связанным с прямохождением, а малоподвижный образ жизни лишь усугубляет эту проблему.
Помимо улучшения метаболизма, при лечении остеофитов позвоночника очень важно снять отек и воспаление тканей, поскольку они могут и приводить к осложнениям.
Остеофиты позвоночника – распространённый вид остеофитов
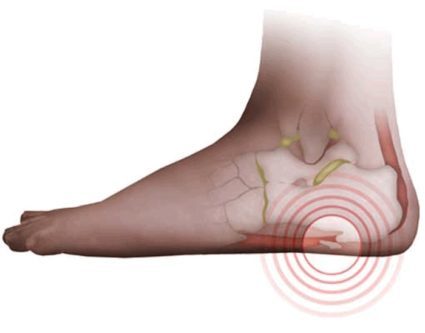
Остеофиты коленного сустава
По утрам у больных с остеофитами коленного сустава наблюдается характерная скованность, которая может проходить после разминки. Затем амплитуда произвольных движений сокращается: пациентам становится тяжело полностью согнуть или разогнуть ногу в колене. Оно становится горячим, отечным и покрасневшим, из-за чего больным требуется постоянное применение противовоспалительных средств.
Помните: в самом начале (при размере остеофитов коленного сустава 1-2 мм) болезнь поддается местному медикаментозному лечению, физиопроцедурам и лечебной гимнастике, поэтому не стоит тянуть с обращением к врачу при дискомфорте в коленях. На поздних стадиях для лечения остеофитов коленного сустава больным показана артроскопия или эндопротезирование.
Остеофиты шейного отдела
Лечение остеофитов
Лечение остеофитов коленного сустава, позвоночника или любой другой локализации всегда начинается с терапии фонового заболевания, вследствие которого они появились. Борьба с самим костяными выростами ведется в нескольких направлениях:
Хотя остеофиты не всегда удается полностью устранить при помощи только консервативного лечения, оно позволяет уменьшить их размер и полностью остановить прогрессирование патологии. В запущенных случаях проводится хирургическое удаление остеофитов и части или всего сустава.
Физиотерапия
Прохождение курсов физиотерапии помогает остановить рост остеофитов, поддержать суставы и значительно облегчить состояние пациента. Для борьбы с проблемой используют такие методики, как:
Большинство физиотерапевтических процедур противопоказано при наличии онкологических и сердечно-сосудистых заболеваний.
Медикаментозное лечение
Для лечения остеофитов в позвоночнике и суставах используют следующие группы препаратов:
При резких болях, когда нет возможности срочно обратиться к врачу, допускается временное применение простых анальгетиков (с учетом их побочных эффектов).
Хирургическое лечение
Малоинвазивные операции с коротким восстановительным периодом проводятся в ситуациях, когда костные выросты представляют серьезную угрозу для кровотока и нервных окончаний и влекут за собой тяжелую симптоматику, а также мешают передвижению пациента и сопровождаются сильными болями.
Хирургическое лечение остеофитов позвоночника проводится в случае массивных разрастаний, которые нарушают функции тканей в местах залегания.
При дегенеративных заболеваниях суставов удаляется не только остеофит, но и лишняя костная ткань. В случае с коленными, локтевыми и некоторыми другими суставами показано протезирование сустава.
Обратите внимание, что щадящие артроскопические операции не снимают с больного ответственности за свои суставы: после удаления остеофитов на их месте могут вырасти новые, если пациент не обеспокоится своим здоровьем.
Экзостозы позвоночника
Остеохондрома или костно-хрящевой экзостоз позвоночника представляет собой доброкачественное костное разрастание, являющееся продолжением дужки позвонка, остистых или поперечных отростков. Оно покрыто колпачком из хрящевой ткани, который называют хрящевой шапочкой. Подобные новообразования могут иметь разные размеры, в том числе достигать 10 см в диаметре и более.
Что такое экзостозы позвоночника
На кости позвоночника приходится менее 5% всех случаев диагностирования остеохондром, так как они чаще формируются в метафизах длинных трубчатых костей. Среди всех костей позвоночника чаще поражаются именно отростки позвонков. В 50% случаев экзостозы обнаруживаются в шейном отделе, особенно на втором шейном позвонке (С2). Реже они образуются в позвонках грудного отдела (чаще в 8-м и 4-м). Только в единичных случаях остеохондромы диагностируются в поясничном отделе позвоночника и крестце.
Не стоит путать остеохондрому и краевой экзостоз позвонка, возникающий в результате протекания дегенеративно-дистрофических изменений и развития спондилеза. В последнем случае костные наросты формируются по краю тела позвонка на фоне прогрессирования остеохондроза и являются остеофитами. В то время как остеохондрома чаще образуется на дуге позвонка и отростках и является продолжением материнской кости, а не наростом на ней.
Экзостоз позвоночника может быть единственным в организме или только одним из многих. В последнем случае говорят о множественной экзостозной болезни, которую обычно диагностируют до 5 лет.
Одиночные новообразования могут возникать в результате травм, наследственной предрасположенности, действия ионизирующего облучения или в отсутствии любых из вышеперечисленных факторов. В последнем случае говорят об идиопатическом развитии остеохондромы, что встречается чаще всего.
В основном костно-хрящевые экзостозы типичны для детей. Но поскольку они могут длительно проявляться, а также формироваться вследствие травм, заболевание может быть впервые диагностировано и во взрослом возрасте. Как правило, остеохондромы обнаруживаются в период с 10 до 30 лет.
Симптомы и осложнения
В большинстве случаев экзостоз позвонков протекает бессимптомно. Если он формируется по задней поверхности дуги, со временем на шее или спине может формироваться плотная, обычно безболезненная шишка. По мере роста образования выпячивание так же увеличивается в размерах и может доставлять дискомфорт. Иногда это сопряжено с:
отечностью мягких тканей;
локальным повышением температуры;
болями во время наклонов или поворотов корпуса, после длительного сидения или физического труда.
Как можно скорее нужно обратиться к врачу при возникновении стойких, усиливающихся болей, которые могут носить характер прострела. Это может свидетельствовать о поражении спинномозговых корешков или даже стенозе позвоночного канала. Подобное также может проявляться появлением нарушений чувствительности и ограничения движения вплоть до паралича тех частей тела, за иннервацию которых отвечает ущемленный сегмент спинного мозга или отходящий от него нервный корешок. Неврологические нарушения наблюдается у 20% больных.
Также экзостоз может механически сдавливать близлежащие кровеносные сосуды. Если он формируется в шейном отделе, это может сопровождаться:
Кроме неврологических и сосудистых осложнений, остеохондрома может провоцировать деформацию позвонка, что повлечет за собой цепочку патологических изменений в соседних позвоночно-двигательных сегментах. Также не исключена вероятность перелома ножки экзостоза, хотя при локализации в позвоночнике подобное наблюдается редко, в основном только при механическом травмировании. Крайне редко наблюдается перелом позвоночника.
Наиболее опасным осложнением остеохондромы является перерождение в хондросаркому, что в большей степени характерно для множественной экзостозной болезни.
Диагностика
Появление выпячивания на спине или других симптомов остеохондромы – повод для получения консультации ортопеда-травматолога. Основным методом диагностики экзостозов позвоночника является рентген. На полученных снимках они имеют вид «цветной капусты», расположенной на широком основании или тонкой ножке. Кортикальные стенки и костномозговое пространство новообразования являются непосредственным продолжением таковых материнской кости. В ней обнаруживается воронкообразное расширение кортикальных стенок. Хрящевая шапочка на рентгене может не визуализироваться при отсутствии очагов минерализации.
Нередко экзостозы позвоночника обнаруживаются случайно при проведении обследования для диагностики остеохондроза, протрузий и межпозвонковых грыж.
Для дифференциации остеохондромы от новообразований другого рода дополнительно могут назначаться КТ и МРТ. Последний метод позволяет исследовать хрящевую шапочку, точно определить ее размер, что важно для оценки риска озлокачествления. Опасным с этой точки зрения признаком является ширина хрящевого слоя экзостоза более 1,5—2 см. Также МРТ дает возможность оценить состояние смежных структур: межпозвонковых дисков, спинного мозга, кровеносных сосудов и нервов.
КТ применяется для оценки степени минерализации новообразования. Она же позволяет подтвердить его прямую связь с костномозговым пространством материнской кости.
Лечение экзостоза позвоночника
Единственный результативный способ лечения остеохондромы – хирургическое вмешательство. Оно проводится при наличии четких показаний. Это:
быстрый рост новообразования, обнаружение признаков малигнизации в ходе диагностических исследований;
угроза сдавления спинного мозга;
перелом позвонка или ножки остеохондромы;
развитие неврологических или сосудистых осложнений;
Если подтверждена доброкачественная природа новообразования и оно не провоцирует никаких изменений в самочувствии, достаточно динамического наблюдения за ним. Но если при выполнении контрольных рентгеновских снимков наблюдается быстрый рост опухоли, ставится вопрос о ее удалении.
В большинстве случаев применяется краевая резекция кости. Операция проводится под общей анестезией и предполагает получение доступа к новообразованию через небольшой разрез мягких тканей в его проекции. После этого осуществляется его удаление с помощью специальных хирургических инструментов в пределах здоровых тканей. Важно удалить весь костно-хрящевой нарост. Затем рана ушивается и закрывается стерильной повязкой.
При массивных образованиях и при их расположении в труднодоступных местах иногда выполняется декомпрессивная ламинэктомия. Операция предполагает удаление экзостоза позвоночника вместе с фрагментом дужки позвонка. Чтобы компенсировать образовавшийся дефект, может использоваться аллотрансплантат или искусственные стабилизирующие системы.
Резекция экзостоза позвоночника в 89% случаев приводит к полному выздоровлению. Рецидивы заболевания обычно обусловлены неполным удалением фрагментов новообразования, его капсулы.
Реабилитация после операции
После проведения хирургического вмешательства на позвоночнике пациент обязательно остается в стационаре больницы. Длительность госпитализации зависит от вида операции и характера протекания послеоперационного периода. В среднем выписка осуществляется через 3—7 дней. Пациентам обязательно назначается медикаментозная терапия, ЛФК, иногда физиотерапия. Также требуется ограничить физическую активность, особенно при выполнении ламинэктомии.
Таким образом, экзостозы позвоночника – редкое, но довольно грозное заболевание. Оно может протекать бессимптомно, а может приводить к опасным осложнениям. Поэтому при их выявлении следует сразу обращаться к ортопеду-травматологу для оценки степени риска и подбора адекватной тактики лечения.